Стресс перелома пяточной кости
а) Определение:
• Длительное воздействие повышенной нагрузки, приводящее к развитию трещин или переломов:
о Стресс-реакция: отек костного мозга или периостальная реакция на большом протяжении при отсутствии линии перелома
о Усталостный перелом: воздействие повышенной нагрузки на нормальную кость
о Остеопоротический перелом: воздействие обычной нагрузки на ослабленную кость
о Патологический перелом: перелом на фоне опухолевого или инфекционного поражения кости
• На практике отличить усталостный перелом от остеопоротического иногда бывает достаточно трудно
1. Общая характеристика:
• Локализация:
о Чаще всего встречаются в плюсневых, ладьевидной и пяточной костях
о Также могут выявляться в медиальной лодыжке, сесамовидной кости большого пальца стопы, кубовидной и таранной костях
2. Рентгенография при стресс-переломе костей голеностопного сустава и стопы:
• Зубчатая линия или полоса склероза, ориентированная, как правило, перпендикулярно длинной оси кости:
о Может пересекать кость полностью или частично
• Часто наиболее ранним признаком, выявляемым при рентгенографии, является ограниченная периостальная реакция; может быть слабо заметна
• Линия перелома может пересекать кость полностью или частично, выглядеть в виде тени или просветления
• Консолидация стресс-перелома часто проявляется полосой склероза вследствие образования костной мозоли
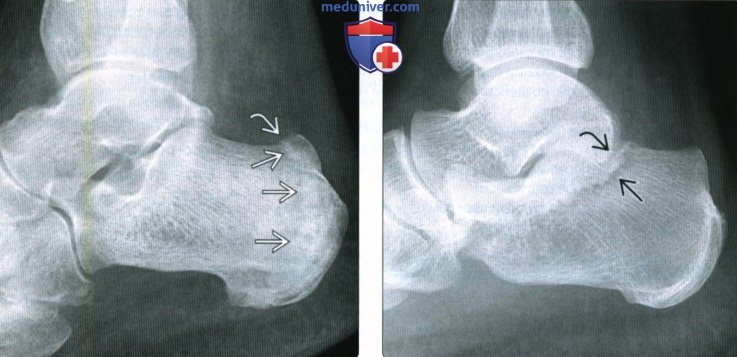
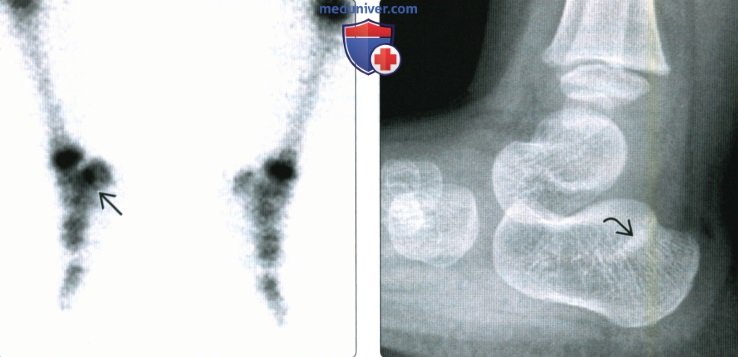
(Справа) При рентгенографии заднего отдела стопы в боковой проекции визуализируется стресс-перелом пяточной кости. Вблизи линии склероза видна линия просветления, отражающая резорбцию костной ткани в рамках процесса консолидации. 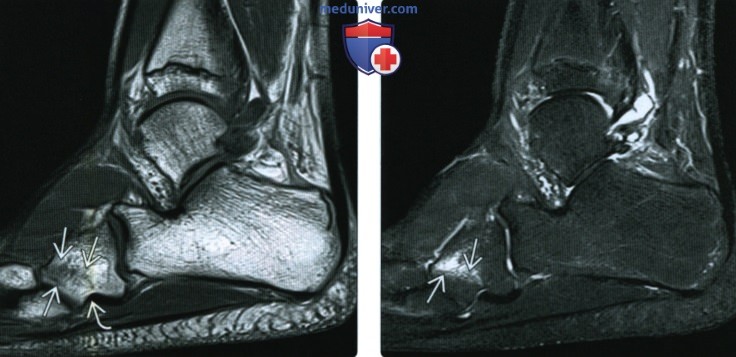
(Справа) У этою же пациента при МРТ в сагиттальной плоскости в режиме STIR лучше видна гипоинтенсивная линия в центре зоны отека. 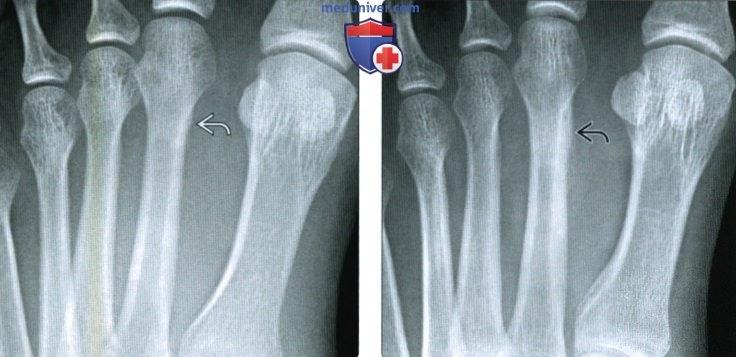
(Справа) У этою же пациента через шесть недель при рентгенографии среднего отдела стопы в передне-задней проекции периостальная реакция визуализируется лучше, однако линия перелома по-прежнему не видна.
3. КТ при стресс-переломе костей голеностопного сустава и стопы:
• Линия перелома может пересекать кость полностью или частично, характеризоваться высокой или низкой плотностью
• Обладает большей чувствительностью по сравнению с рентгенографией, но меньшей по сравнению с МРТ
4. МРТ при стресс-переломе костей голеностопного сустава и стопы:
• Зубчатая/неровная линия перелома, полностью или частично пересекающая кость
• Зона отека костного мозга, окружающая перелом, может быть перистой, звездчатой или полосовидной
• Отек может быть достаточно обширным:
о Это характерно для плюсневых костей, в которых отек распространяется почти на всю длину кости
• При неадекватном выборе плоскости среза и разрешающей способности линию перелома можно не увидеть
5. Радионуклидная диагностика:
• Остеосцинтиграфия:
о Очаг (очаги) патологического накопления РФП в костях стопы:
— Может быть линейным
— Может пройти до 48 часов, прежде чем очаг будет виден
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Чаще всего выполняют рентгенографию, хотя она и не является чувствительным методом обнаружения стресс-перелома на ранней стадии
о МРТ проводят при болях неизвестной этиологии и для исследования спортсменов, если постановка более точного диагноза позволит изменить тактику лечения
(Справа) У этого же пациента через шесть недель при рентгенографии заднего отдела стопы в боковой проекции визуализируется линия склероза, соответствующая стресс-перелому. 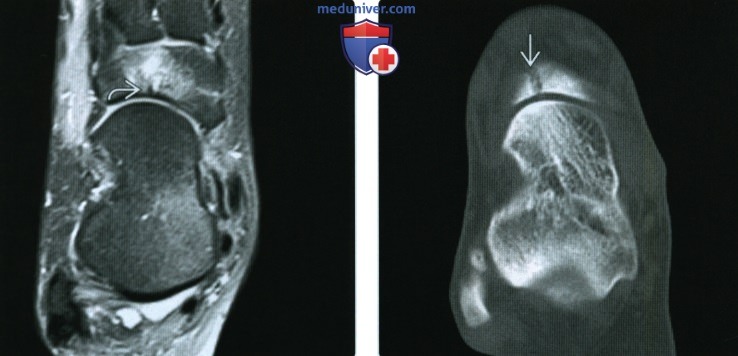
(Справа) Пациент, занимавшийся бегом. При КТ в аксиальной плоскости визуализируется более тяжелый стресс-перелом ладьевидной кости. Кроме того, аналогичные изменения были выявлены и в другой стопе пациента. 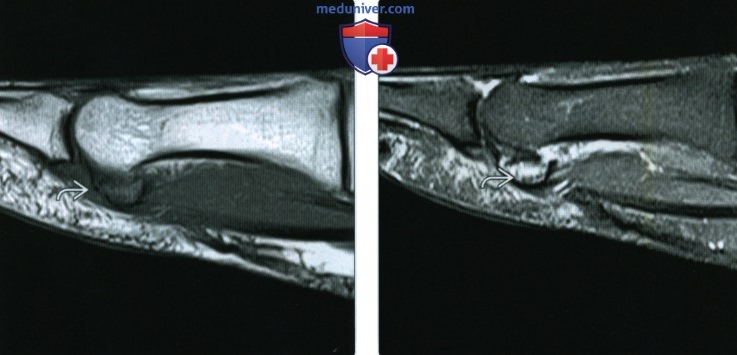
(Справа) У этого же пациента при МРТ в сагиттальной плоскости в режиме STIR в сесамовидной кости визуализируется отек. При этом на его фоне хорошо видна горизонтальная линия перелома.
в) Дифференциальная диагностика стресс-перелома костей голеностопного сустава и стопы:
1. Травматический перелом:
• Может выявляться как перелом (пересекает кость по всей ширине), так и трещина
• Основную роль в дифференциальной диагностике играет анамнез
2. Остеомиелит:
• Сливная зона отека костного мозга округлой формы
• Воспалительные изменения в прилежащих мягких тканях ± абсцесс
3. Стресс-реакция:
• При рентгенографии не визуализируется
• При МРТ определяется зона отека без линии перелома (как правило, в костях предплюсны)
• При выявлении зоны отека в плюсневых костях вне зависимости от наличия линии перелома лечение проводится по схеме для стресс-переломов
4. Неинфекционный артрит:
• Отек костного мозга сосредоточен в суставе
• Эрозивные изменения при рентгенографии и МРТ
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боли усиливаются при физической нагрузке, уменьшаются в покое
о Задний отдел стопы: тупые, глубокие боли
о Плюсневые кости: острые боли наподобие укола булавкой, могут быть точно локализованы
о Сесамовидные кости большого пальца стопы: боли при беге, тыльном сгибании большого пальца
2. Течение и прогноз:
• В большинстве случаев для консолидация стресс-переломов достаточно консервативного лечения
• При стресс-переломе ладьевидной кости может наблюдаться отсутствие консолидации и развитие остеонекроза
• При стресс-переломе проксимальной части диафиза 5-й плюсневой кости существует высокий риск несрастания отломков
3. Лечение:
• Как правило, достаточно соблюдения покоя и постепенного возврата к обычной физической активности
• В случае стресс-переломов ладьевидной и 5-й плюсневой костей может понадобиться их хирургическая фиксация
д) Диагностическая памятка. Советы по интерпретации изображений:
• Стресс-переломы ладьевидной кости в ранней стадии легко пропустить:
о Видны на наиболее дорсальном аксиальном срезе, проходящем через ладьевидную кость
о В коронарной плоскости видны в области дорсального края ладьевидной кости
е) Список использованной литературы:
1. Welck MJ et al: Stress fractures of the foot and ankle. Injury. ePub, 2015
2. Yu SM et al: MRI of isolated cuboid stress fractures in adults. AJR Am J Roentgenol. 201(6):1325-30, 2013
3. Brockwell J et al: Stress fractures of the foot and ankle. Sports Med Arthrosc. 17(3): 149-59, 2009
4. Mann JA et al: Evaluation and treatment of navicular stress fractures, including nonunions, revision surgery, and persistent pain after treatment. Foot Ankle Clin. 14(2):187-204, 2009
5. Burne SG et al: Tarsal navicular stress injury: long-term outcome and dinicoradiological correlation using both computed tomography and magnetic resonance imaging. Am J Sports Med. 33(12): 1875-81, 2005
6. Franco M et al: An uncommon cause of foot pain: the cuboid insufficiency stress fracture. Joint Bone Spine. 72(1):76-8, 2005
Редактор: Искандер Милевски. Дата публикации: 17.11.2020
Источник
Стрессовые переломы голени и стопы
Стрессовые переломы происходят в костях, претерпевающих механическую усталость. Они являются следствием чрезмерных повторяющихся субмаксимальных нагрузок, которые создают дисбаланс между костной ресорбцией и формированием. Переломы обычно возникают в месте наибольшей нагрузки; это называют «образованием трещин». Если эту микроскопическую трещину невозможно вылечить и подвергать ее дальнейшим нагрузкам, микроповреждение увеличится, и трещина увеличивается в размерах. Такое увеличение может быть причиной перелома кости на макроскопическом уровне.
Эпидемиология / этиология
По оценкам, 15-20 % травматического перенапряжения – стрессовые переломы. Эти типы переломов связаны с физической активностью, предполагающей непрерывные нагрузки (например, бег или марширование). Около 50 % стрессовых переломов приходятся на большеберцовую кость; однако, стрессовый перелом может случиться в любом месте. Стопа (особенно вторая плюсневая кость) – другое распространенное место стрессовых переломов. Сообщается, что для женщин риск получения стрессового перелома выше в 1,5 – 12 раз, по сравнению с мужчинами.
Совсем скоро состоится семинар Георгия Темичева «Диагностика и терапия проблем нижних конечностей. Анализ ходьбы и бега». Узнать подробнее…
Стрессовые переломы могут возникать из-за множества факторов, включая уровень активности, прочность костей, прием противовоспалительных препаратов, радиацию, пищевой статус, остеопороз, гормональный дисбаланс, депривацию сна и коллагеновые аномалии. Повторное возникновение стрессовых переломов зависит от химического состава кости, прилежащих мест прикрепления мышц, сосудистой сети, системных факторов и режима спортивной активности. Другие возможные факторы риска включают в себя возраст, пол, обувь и режим тренировок. Среди спортсменок высокий уровень склонности к спортивной «триаде» (аменорея, пищевые расстройства и остеопороз), но выносливые спортсмены мужчины с нехарактерно низким уровнем сексуальных гормонов также имеют риск получения стрессового перелома.
С биомеханической точки зрения, стрессовые переломы могут быть следствием утомления мышц, из-за которого кость получает избыточную нагрузку. К тому же положение элементов нижних конечностей предположительно влияет на риск получения стрессовых переломов. Более того, ранние исследования показывали, что малая толщина большеберцовой кости, высокая степень внешнего вращения бедра, варусное положение голеностопа и плюсны, гиперпронация голеностопа, полая стопа и разница в длине ног могут увеличить риск стрессовых переломов среди спортсменов (данные для некоторых факторов неоднозначны).
Клиническое проявление
Клиническое проявление может варьироваться среди пациентов, вследствие этого необходимо получить полную историю болезни для определения вероятности стрессового перелома. Человек может описывать ухудшение симптомов со временем при наличии активности и не сообщать об особом характере развития травмы. Первоначально боль может появляться во время активности, но затем становится постоянной. Важно учитывать, что пациент может не упомянуть основную для физиотерапевта информацию об увеличении или изменении активности. У пациента в области локализации боли может быть незначительный отек и покраснение, очаговая или точечная болезненная чувствительность (предусматривается прикосновение одним пальцем), разница в длине ног и усиление боли при опоре на ногу, провоцирующее анталгическую походку. Тест камертоном вдоль болевой области должен вызвать сильные болезненные ощущения в случае перелома. Легкоатлеты, спортсмены и военнослужащие как правило страдают от стрессовых переломов. Риск для пациентов увеличивается, если между тренировками или соревнованиями отсутствует достаточный отдых. Молодые спортсменки (в пределах этой выборки), более предрасположены к стрессовым переломам из-за триады вредных для костной массы факторов.
Дифференциальный диагноз
Различные диагнозы варьируются в зависимости от местонахождения боли. Другие возможные диагнозы включают инфекцию, опухоль, синдром сдавливания, артрит, компрессионное поражение нерва, медиальный тибиальный стресс-синдром, и другие травмы мягких тканей.
Компартмент-синдром развивается из-за давления внутри мышечных футляров (отсеков) голени, разделённых фасциальными слоями. Давление в футлярах может быть результатом возникновения повышенной потребности в кислороде и, как следствие, усиленного притока крови к напряженной мышце. У пациентов могут возникать судороги в икрах, мышечное напряжение, сильная боль, свисающая стопа и парестезия стопы. Острый приступ синдрома сдавливания является неотложным состоянием, и операционная фасциотомия является основным вариантом лечения.
Медиальный тибиальный стресс-синдром (МТСС) или синдром расколотой голени предполагает периостит на стыке середины и дистальной трети медиальной поверхности большеберцовой кости. Этот синдром может быть результатом тягового напряжения камбаловидной мышцы, длинного сгибателя пальцев или глубокой фасции голени. Остеосцинтиграфия используется для диагностики этого синдрома и в случае его наличия показывает повышенное накопление радиофармпрепарата в длинных сегментах кости по сравнению с очагами, проявляющимися при стрессовых переломах. Во время обследования пациенты с МТСС могут испытывать слабую болезненность вдоль внутренней поверхности большеберцовой кости.
Если после первичной оценки есть подозрения на стрессовый перелом, терапевту следует направлять пациента на диагностику для подтверждения или опровержения диагноза. Рентгеновские снимки обычно используются для диагностики стрессовых переломов, несмотря на плохую чувствительность. Стрессовые переломы обычно не проявляются на рентгенограмме в течение 2 – 6 недель после травмы; когда они становятся видимыми, появляются в виде полос просветления и могут иметь кортикальное уплотнение. Остеосцинтиграфия является наилучшей диагностической визуализацией стрессовых переломов (переломы заметны во 2-3 день после травмы).
Обследование
При оценке состояния совершеннолетнего пациента со стрессовым переломом нижней конечности, важна полная история болезни.
Основные данные по истории болезни человека со стрессовым переломом:
- Боль при нагрузке на ногу.
- Недавнее увеличение активности (высокая интенсивность и/или высокая периодичность).
- Постепенная манифестация заболевания.
- Начинается с боли при напряжении, однако прогрессирует до боли в покое и по ночам.
Во время физического обследования специалист может выбрать соответствующий повреждению подход. Важный аспект обследования включает наблюдение за осанкой и биомеханикой, анализ походки, несоответствия длины ног, болезненности при пальпации и объем движений. У пациентов со стрессовыми переломами обычно наблюдаются болезненность при пальпации и отек в прилегающих мягких тканях. Согласно некоторым данным (Hatch и др., 2007), во время физического осмотра важно провести неврологическую проверку на чувствительность, состояние сосудов (наполнение капилляров и ЧСС нижних конечностей), осмотр кожи на предмет деформаций, отеков или синяков, и оценку объема движений для определения наличия разницы в интенсивности боли при движении.
Необходимо с особым вниманием отнестись к стрессовым переломам ладьевидной кости, одному из самых распространенных типов стрессовых переломов стопы. Фактором риска является особая конфигурация стопы (однако данный признак не всегда показателен). Повреждения появляются как у пациентов с плоскостопием и полой стопой, так и с нормально развитой стопой.
Лечение
Для стрессовых переломов голени и стопы существуют оперативные и неоперативные методы лечения. Оперативному вмешательству, используемому для лечения стрессовых переломов, способствуют несколько факторов. Один из факторов – местонахождение травмы (число кровеносных сосудов в определённой части тела влияет на заживление стрессовых переломов). По некоторым данным (Brockwell и др.), таранную кость, ладьевидную кость, медиальную лодыжку, сесамовидные кости большого пальца стопы и основание пятой плюсневой кости идентифицируют как зоны высокого риска, поэтому хирургическая операция рекомендуется к проведению в первую очередь. Для плюсны возможны консервативные методы лечения, поскольку она имеет хорошее кровоснабжение. Рекомендуется полное прекращение на 4-8 недель активности, вызвавшей стрессовый перелом. Возможность переноса веса на повреждённую конечность может быть установлена по степени боли пациента при концентрировании на ней нагрузки. С другой стороны, перелом медиальной лодыжки имеет высокую степень риска из-за вероятного прогрессирования до травматического перелома. Такие переломы могут быть вылечены открытой репозицией и операцией с внутрикостной фиксацией, быстрее приводящей к реабилитации, по сравнению с методом консервативной терапии (6 — 8 месяцев).
Профиль деятельности пациента является еще одним фактором, учитываемым в лечении стрессовых переломов. Иногда для высококвалифицированных спортсменов (входят в группу особого риска) операция считается оптимальным вариантом из-за уменьшенного временного промежутка до возвращения к нормальной активности. В систематическом обзоре (Torg и др., 2010) не нашли значительной разницы в результатах между оперативным и консервативным (отсутствие нагрузки на ногу, гипсование) методами лечения. Однако, другое исследование показывает разницу в среднем времени возвращения атлетов в спорт; при консервативной терапии реабилитация занимает 5,6 месяцев, а после оперативного вмешательства – 3,8 месяца. То же исследование свидетельствует о 86% успеха при лечении несмещенных стрессовых переломов гипсованием (отсутствие нагрузки на ногу в течение 6 — 8 недель). Также было отмечено (Torg и др., 2010), что консервативное лечение, исключающее некоторую степень нагрузки на ногу (нагрузка на ногу с отдыхом или ограничение активности) приводит к заживлению повреждений (первая линия лечения). Для хирургии также важно рассматривать тип стрессового перелома, если он смещенный, раздробленный или уже была предпринята неэффективная попытка консервативного лечения. Операция обычно заключается в открытом вправлении с внутрикостной фиксацией винтовыми зажимами и иногда включает костный имплантат.
Физическая терапия
Физиотерапевтический подход включает в себя информирование пациента и контроль изменения активности.
На начальной стадии терапии для заживления следует снизить патологическое напряжение на кость до нормального физиологического уровня. Это обычно представляет собой ослабление или отсутствие нагрузки на ногу в течение 1 — 2 месяцев, в зависимости от тяжести перелома. Водные упражнения, катание на велосипеде и тренировки верхней части тела позволят пораженной нижней конечности находится в покое, пока пациент поддерживает физическое здоровье. После исчезновения боли в пострадавшей области и с разрешения врача, следует возобновить нагрузку на кость, подвергающейся коррекции. При завершении периода отдыха следует предохранять кость для ее корректного заживления, но избегать мышечной атрофии и ухудшения физического состояния. Боль или дискомфорт являются направляющими факторами в определении подходящей активности и механической нагрузки; пациент может чередовать тренировки или выполнять иной тип физической активности для поддержания здоровья, сохраняя интенсивность ниже провоцирующей симптомы заболевания. Костыли или другие технические средства реабилитации могут быть предписаны для снижения нагрузки на ногу или для исправления хромоты. Следует оценить нижние конечности на правильность расположения их элементов, а также применить ортезы для минимизации биомеханических факторов риска. Период относительного отдыха и изменения активности чрезвычайно важен для заживления. Прогрессирующее укрепление мышц также может помочь пациенту благополучно вернуться к нормальной активности после заживления перелома и может быть ключевым фактором предупреждения рецидива.
Информирование пациента
Информирование поможет пациенту определить причину стрессового перелома и избежать его повторения. Бег – частая причина стрессового перелома; они обычно происходят при резкой смене тренировочного режима, например, увеличение беговой дистанции (уровень доказательности 2а). Продолжительность тренировок (круглогодичная) также связана с причинами переломов. Следовательно, для спортсменов важно оценить тренировочную программу и другие факторы (тип стопы и беговой поверхности). При исследовании повторных стрессовых переломов 60% пострадавших спортсменов были легкоатлетами; 40% из них имели полую стопу, по сравнению с 13% легкоатлетов без повреждений в контрольной группе. Поскольку на данный момент нет данных, которые связывали бы лечение синдрома полой стопы со снижением риска травмы, пациенту будет полезно просто знать тип его стопы и взаимосвязи повреждений с персональным контролем тренировок. Доказательства высокой степени достоверности, относящиеся к предупреждению травм в беге, имеются только для контролируемых в особых условиях тренировок с ограниченным общим километражом. Доказательства средней степени достоверности идентифицируют полую стопу как фактор риска, наименее достоверные доказательства идентифицируют как фактор риска разную длину ног. Биопротезирование способно уменьшить риск стрессового перелома, но исследования не показывают связь с конкретными анатомическими изменениями. Легкоатлеты могут также изменить длину шага и беговой темп для снижения риска стрессового перелома большеберцовой кости, уменьшая величину напряжения. Чем больше длина шага человека и выше скорость бега, тем больше величина напряжения на большеберцовую кость. Сокращение длины шага на 10% и сокращение скорости бега на 1 м/с, что приводит к увеличению числа шагов за милю, может помочь легкоатлетам уменьшить вероятность стрессового перелома большеберцовой кости. При информировании пациента следует сфокусироваться на ограничении излишней беговой дистанции и резких изменений в расписании тренировок. Установленная индивидуально программа тренировок рекомендована для помощи пациенту адаптироваться к нагрузкам при беге.
Заключение
Для предупреждения стрессовых переломов пациенту (не только легкоатлету) следует постепенно увеличивать частоту и интенсивность упражнений и избегать резкого увеличения тренировочных нагрузок, подавляющих костную способность восстанавливаться в ответ на нагрузку. Физиотерапевту следует оценить движения пациента внутри кинематической цепи для определения особых потребностей в изменении активности.
Клиническое заключение
Стрессовые переломы – результат избыточной нагрузки на кость при физической активности. Их появление возможно предупредить путем постепенного изменения упражнений и выполнения умеренных действий. Стрессовые переломы в общем случае лечатся отсутствием нагрузки на ногу и при относительном покое. Перспективные исследования смогут предоставить большую доказательность факторов, способных спровоцировать или предотвратить стрессовые переломы. Такие области исследования включают в себя минималистичную обувь, учет анатомии стопы и параметры тренировок.
Примечание о новых исследованиях
Последнее исследование было опубликовано относительно двух квалифицированных легкоатлетов, выбравших минималистичную обувь, что привело к развитию стрессового перелома плюсневой кости. Во время роста популярности минималистичной (или с имитацией босой стопы) обуви, это та тема, в которой необходимы дальнейшие исследования для определения потенциальных рисков и преимущества использования этого типа легкоатлетической обуви.
Источник