Перинатальный стресс что это
Более 30 лет назад появилась теория о том, что риск развития психоза связан с определённой генетической предиспозицией и пре- и перинатальными поражениями центральной нервной системы (ЦНС). Согласно этой теории, основным звеном патогенеза является нарушение структуры головного мозга, которое происходит ещё в период нахождения плода в матке и приводит к нарушению развития ЦНС, изменяя цитоархитектонику и функции нервных клеток. В дополнении к этой теории появился список предполагаемых факторов риска нарушений развития ЦНС, включающий эпидемиологические, генетические, нейровизуализационные факторы, ведущие к возникновению симптоматики психотического спектра.
Ранние исследования обнаружили, что такие факторы, как перивентрикулярные кровотечения и ишемический повреждения, гипоксия, а также рождение в зимнее время часто встречаются у лиц с психотическими симптомами. Затем было обнаружено, что низкий вес при рождении, инфекционные заболевания у матери в период беременности, сильные стрессы во время беременности (например, голод или геноцид), различные виды акушерской патологии (кровотечение, диабет, резус-конфликт, гипоксия плода, экстренное кесарево сечение) ассоциированы с развитием психоза у ребёнка. Нейровизуализационные исследования уже в зрелом возрасте обнаруживают у таких детей нарушения дофаминовой нейротрансмиссии, которые напоминают таковые при шизофрении.
В течение последних 20 лет не было ни одного мета-анализа, описывающего пре- и перинатальный факторы риска развития психотических симптомов. Cathy Davies et al. опубликовали в журнале The Lancet Psychiatry систематический обзор и мета-анализ, в котором выделили когортные исследования и исследования по типу случай-контроль, изучающие ассоциированность между пре- и перинатальными факторами и психотической симптоматикой неорганического генеза.
В итоге для мета-анализа было отобрано 152 исследования, описывающих 98 протективных факторов и факторов риска психоза. Наиболее значимыми факторами риска оказались: возраст матери до 20 лет или после 30 – 34 лет; возраст отца до 20 и после 35 лет; психопатологические нарушения у матери или у отца; психоз или аффективное расстройство у матери; три и более беременностей; герпес 2 типа; другие неуточнённые инфекции; недостаточное посещение акушера во время беременности; рождение зимой или в демисезонный, между зимой и весной, период в северном полушарии; материнский стресс; голод; недостаток нутриентов во время беременности; гипертензия у матери; гипоксия; преждевременный разрыв плодных оболочек; многоводие; другая акушерская патология; вес при рождении менее 2000 г., менее 2500 г., вес 2500 – 2900 г.; рост при рождении менее 49 см.; низкий для срока гестации рост; преждевременное рождение и пороки развития.
Наиболее значимыми протективными факторами оказались: возраст матери в диапазонах 20 – 24 года и 25 – 29 лет; отсутсвие родов в анамнезе; вес при рождении 3500 – 3999 г. и более 4000 г.
Большинство факторы риска имеют OR (odds ratio или отношение шансов — количественное описание тесноты связи признака А с признаком Б в некоторой статистической популяции — прим. перевод.) меньше 2 . Это означает умеренный уровень риска. Исключениями стали лишь такие факторы, как психопатологические симптомы у отца или матери, психотический опыт у матери, стресс во время беременности, отягощённость аффективными расстройствами, преждевременный разрыв плодных оболочек, многоводие, пороки развития. OR факторов защиты оказался ещё меньше.
Ранее исследования обнаруживали, что возраст отца старше 35 лет ассоциирован с психозом, тревожными расстройствами и расстройствам аутистического спектра (РАС), а возраст матери в диапазоне 30 – 34 года ассоциирован с психозом и РАС.
Одним из самых сильных протективных факторов оказалось отсутствие родов в анамнезе. Но следует осторожно относиться к этому факту, так как наличие более одного ребёнка может быть связано с недостатком эмоциональных и физических ресурсов у матери, с низким социо-экономическим фактором в семье, а также с более старшим возрастом родителей.
Недостаточное наблюдение беременной женщины гинекологом также явилось фактором риска развития психоза у ребёнка. Однако, это могло случится из-за наличия психического расстройства у матери или низкого социо-экономического статуса её семьи.
Ранее исследование связывали повышенный риск развития психоза с недостаточным поступлением кислорода в головной мозг. Новое исследование подтвердило это лишь частично: были выделены такие факторы риска как гипоксия, гипертензия у матери, преждевременный разрыв плодного пузыря, но они не продемонстрировали столь строгой ассоциированности с психозом.
В отличие от предыдущих работ о влиянии инфекции у матери на риск развития психотической симптоматики в настоящем мета-анализе риск подтвердился только относительно герпеса 2 типа. Исследуя влияние стресса во время беременности на развитие психоза у ребёнка в будущем, авторы изучили работы о связи кортизола и психотической симптоматики. Они выяснили, что предыдущие исследования не обнаружили ассоциации повышенного уровня кортизола с развитием шизофрении у детей.
Относительно перинатальных факторов риска только асфиксия продемонстрирована значимое увеличение числа случаев развития психотической симптоматики. Экстренное кесарево сечение, атония матки, в отличие от предыдущих исследований, в данном мета-анализе таковой значимости не имели. Помимо этого авторы обнаружили, что вес менее 2000 г. является фактором риска развития психоза, а вес более 3500 г. наоборот, является протективным фактором.
В результате исследования авторам удалось выделить факторы риска и факторы, снижающие вероятность развития психоза. Это поможет нам в будущем сформировать более адекватные профилактические мероприятия.
Материал подготовлен специально для раздела Шизофрения-Info
Источник: Cathy Davies, Giulia Segre, Andrés Estradé, Joaquim Radua, Andrea De Micheli, Umberto Provenzani, Dominic Oliver, Gonzalo Salazar de Pablo, Valentina Ramella-Cravaro, Maria Besozzi, Paola Dazzan, Maddalena Miele, Gianluigi Caputo, Cecilia Spallarossa, Georgia Crossland, Athif Ilyas, Giulia Spada, Pierluigi Politi, Robin M Murray, Philip McGuire, Paolo Fusar-Poli. Prenatal and perinatal risk and protective factors for psychosis: a systematic review and meta-analysis. The Lancet Psychiatry.
Источник
Перинатальный стресс что это
Преждевременные роды (ПР) представляют собой важную медико-социальную проблему, связанную с высоким уровнем перинатальной заболеваемости и смертности, а также с большими затратами системы здравоохранения на выхаживание и реабилитацию недоношенных детей [1]. Недоношенные дети подвержены повышенному риску развития респираторного дистресс-синдрома, сепсиса, детского церебрального паралича, а также различным расстройствам когнитивных функций и дальнейшей инвалидизации. Несмотря на десятилетия изучения этиологии и патогенеза, ПР остаются основной причиной младенческой смертности в промышленно развитых странах [2]. Частота ПР не имеет тенденции к снижению и колеблется в мире от 5% до 10%, и в половине случаев не удается установить причину ПР. Хотя современные исследования выявляют методы прогнозирования ПР с помощью ультразвуковой диагностики, поиск новых способов прогнозирования остается актуальной темой [3].
Значимыми факторами, увеличивающими риск, являются отягощенный акушерский анамнез, особенности течения данной беременности, возраст, наличие соматических заболеваний и вредных привычек [4]. Однако высокий риск ПР ассоциирован с влиянием не только биомедицинских и социально-демографических, но и психологических факторов на течение беременности [5].
Пренатальный стресс (ПС) представляет собой совокупность неспецифических реакций организма беременной женщины на воздействие различных неблагоприятных факторов, оказывающих влияние на гомеостаз матери и плода [6]. Важными причинами роста ПС являются: изменение образа жизни, включая урбанизацию; здоровое поведение; физическая активность; занятость; условия труда; употребление табака; алкоголя и запрещенных препаратов. Известно, что стресс является причиной многих заболеваний в условиях городской среды, поскольку он служит физиологической реакцией на психические, эмоциональные или физические вызовы, которые мы испытываем. Комплексная оценка роли ПС в этиологии ПР затруднена по нескольким причинам. Во-первых, основные физиологические и патофизиологические механизмы, лежащие в основе начала ПР, еще недостаточно изучены. Во-вторых, изучение стрессовых процессов во время беременности осложняется эффектами, которые оказывает изменение физиологии беременной женщины на центральные и периферические системы, участвующие в переживании стресса и психобиологических реакций на него.
Целями данного обзора являются оценка опубликованных доказательств влияния ПС на риск ПР и анализ предполагаемых путей, опосредующих эту связь.
В середине 1950-х гг. были опубликованы результаты первых эмпирических исследований воздействия ПС на течение беременности, хотя предположение о влиянии эмоционального и психологического состояния женщины на развитие и состояние ее плода появилось значительно раньше [7]. Однако только сейчас на основе результатов популяционных исследований беременных женщин с различным социально-демографическим статусом можно утверждать, что женщины с высоким уровнем ПС находятся в группе риска по ПР, даже с учетом воздействия других установленных социально-демографических и биомедицинских факторов риска [8, 9].
Lilliecreutz C. и соавт. (2016) провели кейс-контрольное исследование, в которое были включены 168 женщины с ПР и 172 женщины, родоразрешенные в срок. Критерием ПС являлось наличие записи в истории болезни о психиатрическом диагнозе, депрессии или тревожном расстройстве. В заключение авторы отмечают, что примерно 20% ПР в этом исследовании были вызваны воздействием материнского стресса во время беременности в качестве соответствующего фактора риска. Подчеркивается важность выявления и, возможно, смягчения воздействия стресса во время беременности для снижения уровня ПР [10].
В ретроспективном когортном исследовании во время ледяной бури 1998 г. в Квебеке была обнаружена тенденция к родам раньше 37 недель гестации у женщин в первом или втором триместре беременности по сравнению с женщинами в третьем триместре [11].
Zhu P. и соавт. (2010) выявили статистически значимую корреляцию между переживанием стрессовых жизненных событий в первом и втором триместре беременности и последующими ПР на основе результатов анкетирования 1800 женщин [12]. Этот эффект объясняется ослабеванием физиологических и эмоциональных реакций на стресс к концу беременности, так как материнская гипоталамо-гипофизарно-надпочечниковая ось постепенно подавляется на протяжении гестации [13]. В целом обсервационные исследования подтверждают значимое влияние стрессоров, испытанных на ранних сроках беременности, по сравнению с более поздними на неблагоприятные исходы родов.
Помимо ПС, привязанного к конкретным личным стрессовым жизненным событиям или масштабным катастрофическим бедствиям, необходимо учитывать ПС, возникший под влиянием хронических стрессовых факторов или субъективно оцененный с помощью «Шкалы воспринимаемого стресса-10», которая была первоначально разработана Cohen S. et al в 1983 г. Опросник — шкала, состоящая всего из 10 вопросов, задача которой состоит в определении, насколько стрессовым люди считают предыдущий месяц их жизни. Она была создана для оценки уровня воспринимаемого стресса или субъективного восприятия уровня напряженности ситуации. Доказано, что субъективно воспринимаемый стресс играет более сильную роль в прогнозировании ПР по сравнению с объективно определенными стрессовыми событиями [14].
В недавнем исследовании Tanpradit K. и Kaewkiattikun K. (2020) были выявлены достоверно более высокие баллы по «Шкале воспринимаемого стресса-10» в группе с женщинами, родоразрешенными преждевременно, по сравнению с контролем, и была показана достоверная прямая корреляция между уровнем материнского стресса и риском ПР [15]. Таким образом, предполагаемыми предикторами ПР могут являться высокие баллы по «Шкале воспринимаемого стресса-10» и уровень материнского стресса.
На данные показатели влияют тревога, связанная с беременностью, проявляющаяся в первую очередь беспокойством о здоровье ребенка и предстоящих родах, а также изменение внешнего вида женщины и будущие заботы родителей [16]. Результаты метаанализа проспективных когортных исследований, посвященных мониторингу ПС и его связи с исходами гестации, показали достоверную корреляцию высокого уровня тревоги во время беременности с рождением ребенка с низкой массой тела [17].
Другое исследование, в котором оценивали влияние трех факторов на индукцию родовой деятельности раньше срока (повседневного стресса, состояния тревожности и тревоги, связанной с беременностью), определило, что только третий источник ПС был ассоциирован с ПР после учета известных факторов риска [18]. Тревога, связанная с беременностью, может вносить больший вклад в неблагоприятные исходы родов, чем другие источники ПС, не связанные с гестацией, а ее уровень может являться прогностическим фактором ПР.
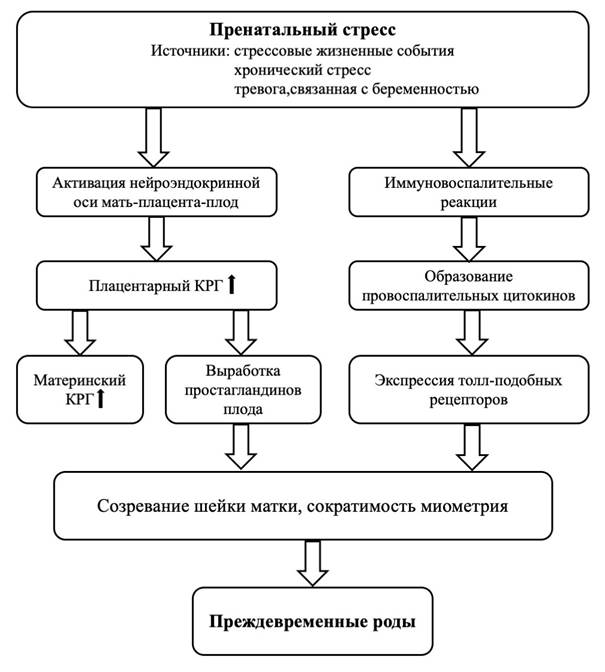
Клинические данные широко подтверждают концепцию о том, что ПР определяются влиянием множества генетических факторов и факторов окружающей среды, отражающих взаимодействие между несколькими патофизиологическими процессами, которые в конечном итоге могут иметь общие биологические пути, ведущие к сокращениям матки, изменениям шейки матки и разрыву плодных оболочек. К таким путям, предполагаемо чувствительным к ПС, относят чрезмерную активацию нейроэндокринной оси «мать – плацента – плод» и иммуновоспалительные реакции [19, 20] (рис. 1).
При психологическом стрессе на гипоталамо-гипофизарно-надпочечниковую ось и симпатическую нервную систему оказывается неблагоприятное воздействие; они гиперактивируются притоком эмоций из лимбической системы, что приводит к увеличению высвобождения кортизола и катехоламиновых гормонов. Материнская гипоталамо-гипофизарно-надпочечниковая ось является основным нейроэндокринным механизмом, обеспечивающим связь между ПС беременной женщины и ПР. Во время беременности материнский кортизол, выделяющийся в ответ на ПС, стимулирует экспрессию генов, влияющих на выработку плацентарного КРГ, что приводит к повышению образования простагландинов плода и преждевременной сократимости миометрия [21].
Эпидемиологические данные свидетельствуют о прямой корреляции уровня материнского кортизола с риском ПР [22]. Кроме того, образование плацентарного КРГ увеличивает уровень материнского КРГ, несмотря на подавление материнской гипоталамо-гипофизарно-надпочечниковой оси, что приводит к дальнейшему повышению уровня материнского кортизола.
Рис. 1. Патогенетические механизмы, опосредующие связь между ПС и ПР. Черные стрелки указывают на повышение выработки кортикотропин-рилизинг гормона (КРГ), а белые стрелки обозначают последовательность процессов [20]
У беременных женщин с депрессией и тревожным расстройством были обнаружены статистически значимые повышенные уровни кортизола в слюне по сравнению с группой контроля, однако только в случае коморбидности этих состояний [23].
Sandman C.A. и соавт. (2006) оценили уровень плацентарного КРГ, материнского адренокортикотропного гормона, бета-эндорфина и кортизола у 203 беременных женщин в нескольких точках исследования. Было выявлено, что ПС, испытанный на ранних сроках беременности, вместе с повышенным уровнем материнского кортизола приводит к значительному и преждевременному повышению КРГ на более поздних сроках беременности и как следствие – к ПР [24].
В исследовании Himes K.P. и Simhan H.N. (2011) изучалось влияние низкого психосоциального статуса или высоких баллов по «Шкале воспринимаемого стресса-10» на уровни плазменного КРГ и кортизола. Были получены противоположные результаты, свидетельствующие об отсутствии взаимосвязи между уровнем ПС и уровнем материнского КРГ [25].
Выявлено, что более показательным маркером, отражающим воздействие ПС на течение беременности и риск ПР, является измерение уровня кортизола в образцах волос по сравнению с уровнем КРГ [26]. Таким образом, кортизол и КРГ, возможно, участвуют в регуляции влияния ПС на течение беременности, однако требуется проведение дополнительных исследований для использования этих показателей в качестве предикторов ПР.
Активация компонентов нейроэндокринной оси «мать – плацента – плод», увеличивающая риск ПР, возможна также через повышенное образование провоспалительных цитокинов, происходящее в ответ на инфекцию или повреждение тканей. Недавно было выявлено, что у беременных женщин с повышенным уровнем ПС также были зафиксированы измененные уровни воспалительных цитокинов, несмотря на отсутствие активного инфекционного процесса.
Christian L.M. и соавт. (2009) определили, что уровни циркулирующих воспалительных маркеров, таких как ИЛ-6 и фактор некроза опухоли (ФНО), достоверно коррелируют с наличием депрессивных симптомов у беременных женщин, оцененных с помощью специальной шкалы депрессии. Однако не было обнаружено статистически значимой связи между уровнем исследуемых маркеров воспаления и баллами по «Шкале воспринимаемого стресса-10» [27].
В другом исследовании цитокинового профиля у беременных женщин в третьем триместре гестации с тяжелой депрессией и тревожным расстройством были продемонстрированы высокие уровни провоспалительных цитокинов по сравнению с группой контроля [28].
Хотя точные эффекты ПС на воспалительный ответ в течение беременности не до конца ясны, известно, что воспалительный ответ в виде повышенной экспрессии толл-подобных рецепторов в хориоамниотических мембранах является частью своевременных родов [4]. Результаты метаанализа свидетельствуют о достоверной взаимосвязи между С-реактивным белком, ИЛ-6, ФНО и спонтанными ПР [29].
Таким образом, четкие механизмы воздействия ПС на иммуновоспалительные реакции, влияющие на течение беременности, остаются во многом неизвестными и требуют проведения новых исследований в этой области.
Еще одним фактором, предполагаемо отражающим влияние ПС на ПР, может являться материнский возраст. Fuchs F. и соавт. (2018) проанализировали более 165 000 родов и обнаружили, что возраст беременной женщины более 40 лет был ассоциирован с самым высоким риском ПР по сравнению с остальными возрастными группами, включенными в ретроспективное когортное исследование [30]. Вполне вероятно, что материнские стрессоры могут быть посредниками, определяющими влияние возраста на риск ПР. Однако не было проведено исследований, оценивающих воздействие ПС у беременных женщин разного возраста на исходы гестации, поэтому изучение влияния возрастных стрессоров на ПР остается открытым вопросом для будущих исследований.
Заключение. Результаты популяционных исследований показывают, что женщины, испытывающие высокий уровень ПС во время беременности, находятся в группе риска по ПР с учетом воздействия других установленных социально-демографических и биомедицинских факторов риска. В результате психометрических исследований достигнуты существенные успехи в выявлении наиболее чувствительных показателей ПС, а клинические исследования способствовали определению возможных биологических механизмов, связывающих ПС с ПР. Однако на индивидуальном уровне специфичность и чувствительность ПС как предиктора риска ПР остаются не до конца ясными.
Для того чтобы применить полученные на популяционном уровне данные к клинической практике, необходимо определить, какие подгруппы женщин, на каком сроке беременности и при каких обстоятельствах могут быть особенно восприимчивы к потенциально пагубным последствиям ПС. Это требует устранения ограничений в существующих подходах к характеристике и оценке ПС, в определении роли индивидуальных различий в психобиологической реакции беременной женщины на стресс, а также в понимании биологических путей, опосредующих взаимосвязь ПС и ПР.
Таким образом, проведение дальнейших исследований в области психиатрии, эпидемиологии, акушерства и гинекологии необходимо для определения критериев групп риска по ПР с учетом ПС и усовершенствования клинических рекомендаций по ведению беременных женщин с риском ПР. Мероприятия, направленные на снижение стресса во время беременности, должны быть частью стратегии снижения риска ПР. Все беременные женщины, посещающие женскую консультацию, должны пройти обследование на предмет психосоциального стресса.
Источник