- Особенности гипотермического состояния у новорожденных с различным гестационным возрастом и его профилактики в периоде адаптации
- 3.7. Терапия холодового стресса у новорожденных
- Читайте также
- 5. Дакриоцистит новорожденных
- 2. Гемолитическая болезнь новорожденных
- Рост и вес новорожденных
- Приложение 3 Клинический протокол ведения новорожденных детей гестационного возраста 35 недель и более, перенесших тяжелую сочетанную и интранатальную асфиксию с использованием системной пассивной гипотермии для защиты мозга новорожденных с гипоксически-ишемической энцефалопатией (ГИЭ)
- ПУЗЫРЧАТКА ЭПИДЕМИЧЕСКАЯ НОВОРОЖДЕННЫХ
- УГРИ НОВОРОЖДЕННЫХ
- 3. Психофизиология стресса. Стресс экстремальных ситуаций. Профилактика стресса
- Дисбактериоз у новорожденных
- II. Мануальная терапия внутренних органов, или Старославянская терапия живота
- Желтуха новорожденных
- Рефлексы новорожденных
- ЖЕЛТУХА У НОВОРОЖДЕННЫХ
- Мастит новорожденных
- «Щетина» у новорожденных
Особенности гипотермического состояния у новорожденных с различным гестационным возрастом и его профилактики в периоде адаптации
Ташкентский педиатрический медицинский институт, г. Ташкент, Узбекистан
Гипотермия новорожденных в раннем неонатальном периоде значительно влияет на течение адаптации и, соответственно, показатели смертности и перинатальной заболеваемости. Она также является важным звеном этиопатогенетической цепочки, таких состояний, как внутрижелудочковые кровоизлияния, синдром дыхательных расстройств, ДВС-синдром, язвенно-некротический энтероколит. Частота встречаемости гипотермии и ее исходы у новорожденных в различных регионах мира неизвестны из-за нескольких причин: недостаточное понимание важности соблюдения теплового режима новорожденного, недооценка последствий гипотермии, небрежное измерение температуры тела, малоизученность данного вопроса [1].
Достигнуты определенные успехи в области охраны здоровья матери и ребенка, но показатели неонатальной заболеваемости и смертности остаются еще достаточно высокими. Во многом это происходит из-за некачественного первичного ухода за новорожденными в перинатальном периоде, и прежде всего из-за пренебрежения профилактикой гипотермии у новорожденных. Для решения этой и других проблем надлежащего перинатального ухода в настоящее время принципы работы родовспомогательных учреждений приводятся в соответствие с современными технологиями, рекомендуемыми ВОЗ [3,5,7-9,15], согласно которым профилактика неонатальной гипотермии предполагает соблюдение тепловой цепочки [4,6,11]. Установление наиболее часто нарушаемых этапов тепловой цепочки, выявление и изучение случаев гипотермии необходимо для оптимизации ухода и профилактики заболеваемости и резерва снижения смертности в перинатальном периоде. Снижение температуры в прямой кишке наблюдается у всех детей после рождения. У недоношенных детей, детей с асфиксией, осложнившейся кровоизлиянием в мозг, а также при патологическом ацидозе, особенно дыхательном, снижение температуры тела может быть более резким. Показано, что у обнаженного мокрого ребенка, родившегося в асфиксии, помещенного на открытом столе при температуре воздуха в комнате 25°С, температура кожи на конечностях через 5 минут снижается на 4°С, а температура внутренних органов — на 2°С через 30 мин.
Современные исследования показали, по наиболее эффективным путем преодоления неонатальной гипотермии является контакт «кожа к коже» между матерью и новорожденным, проведенный вскоре после рождения ребенка. Было обнаружено, что у матери при кожном контакте со своим ребенком, выложенным ей на грудь и прикрытым сверху простым одеяльцем, происходит увеличение амплитуды колебаний температуры груди. Ответом со стороны новорожденного является быстрое возрастание температуры его тела, с ее скачкообразным подъемом в наиболее дистальных отделах (в частности, стопе). Необычайно быстрый подъем температуры стопы происходит за счет увеличения кожного кровотока в дистальных отделах, которое является следствием вазодилатации центрального генеза 13.
Известный физиологический феномен, носящий адаптивный характер и названный «родовым стрессом новорожденного» («the stress of being born»), имеет в своей основе повышение тонуса симпатической нервной системы, проявляющееся, в частности, необычайно высоким уровнем циркулирующих катехоламинов (адреналина и, в большей степени, норадреналина), о чем сказано выше и что сопровождается периферической вазоконстрикцией. При достаточно продолжительном кожном контакте с матерью у ребенка происходит активация определенных типов соматосенсорных нервных волокон, что приводит, в свою очередь, к активации центров парасимпатической нервной системы (в частности, чувствительного ядра блуждающее нерва в зоне nucleus tractus solitarius) на уровне ствола мозга и вследствие этого — к центральному симпатолитическому эффекту. В результате возникает периферическая вазодилатация, увеличение кожного кровотока и повышение кожной температуры.
Таким образом, контакт «кожа к коже» является не только оптимальным условием для температурной адаптации новорожденного, но и естественным нефармакологическим способом преодоления негативных последствий «родового стресса новорожденного», остающихся на некоторое время после завершения его адаптивных эффектов. Выраженная гипотермия диагностируется при температуре тела в подмышечной впадине ниже 36°С. Он характеризуется угнетением ЦНС разной выраженности, слабым криком, тахикардией, сменяющейся брадикардией, артериальной гипотензией, отеками, склеремой, тахи- или брадипноэ, апноэ, гиповентиляцией, отеком легких или легочным кровотечением, поли-, а затем олигурией, мышечной гипер- и затем гипотонией, вялым сосанием или отказом от него, срыгиваниями, вздутием живота, повышенной кровоточивостью, ацидозом, гипогликемией [2].
Целью настоящего исследования стало установление влияния соблюдения концепции тепловой цепочки на профилактику гипотермии и особенности течения периода адаптации новорожденных.
Материалы и методы
Исследование проводилось на базе родовспомогательных учреждений 1-го уровня, там, где в практик и полностью внедрены принципы оказания перинатальной помощи ВОЗ и выполняется концепция тепловой цепочки (I группа), и там, где ограниченно используются эти принципы (II группа). Обследованы 90 новорожденных детей в гестационном возрасте 34-39 недель. В I группу вошли 48 детей, из них 46 (95,83%) — доношенные, 2 (4,16%) — недоношенные. Особенности течения пренатального периода были отмечены у 37 (77%) детей — такие, как асфиксия, — у 22 (45,8%), тугое обвитие пуповины — у 8 (16,7%). Во II группу вошли 42 новорожденных, из них 38 (90,5%) — доношенные, 4 (9,5%) — недоношенные. У 30 детей (71,4%) этой группы имелись отклонения в перинатальном периоде: асфиксия у 21 (50%), тугое обвитие пуповиной у 2 (4,8%), родовая травма мягких тканей. Обследованные нами дети были практически здоровы, не нуждались в реанимационных мероприятиях и специальном уходе. В ходе работы проводился мониторинг выполнения каждого звена тепловой цепочки в I и II группах обследуемых детей. Мониторинг показателей термометрии проводился в первые 24 часа жизни: через 30 минут после рождения, перед переводом из родильного зала в палату, по прибытии в палату; на вторые и третьи сутки жизни через каждые 4 часа. Термометрия осуществлялась электронным термометром с нижней границей регистрируемой температуры 32°С для регистрации низких температур (согласно требованиям международного протокола ВОЗ).
Результаты и обсуждение
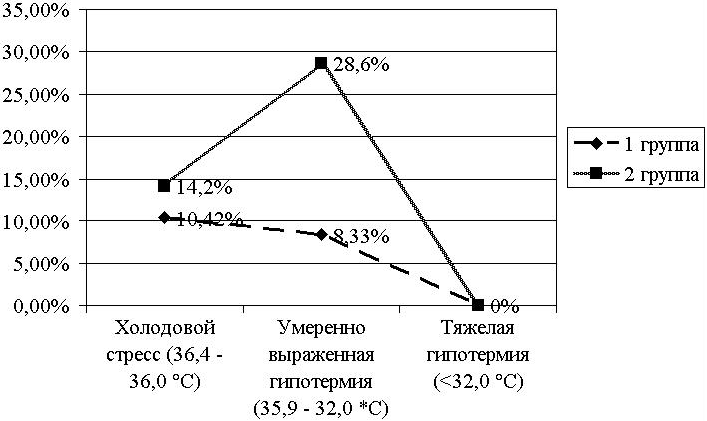
Для выявления случаев гипотермии среди новорожденных и определения основных этапов потери тепла в раннем неонатальном периоде, а также нарушения перинатального ухода, способствующих развитию гипотермии, нами был проведен мониторинг показателей термометрии и соблюдения всех этапов «тепловой цепочки». В I группе детей нами были зафиксированы 9 новорожденных, перенесших состояние гипотермии, что составило 18,75%. Во II группе 18 новорожденных детей перенесли состояние гипотермии, что составило 42,8%. У наблюдаемых нами детей гипотермия дифференцировалась, согласно классификации ВОЗ 2000 г., как состояние холодового стресса (до 36°С), умеренно выраженной гипотермии (35,9-32°С), тяжелой гипотермии (ниже 32°С). Результаты мониторинга представлены на рис. 1.
Рис.1. Распределение случаев гипотермии по степеням.
Из данных, приведенных в таблице, следует, что число детей с холодовым стрессом во II группе было незначительно выше, чем в I группе. Число же детей с умеренно выраженной гипотермией во II группе превышало таковое у детей I группы более чем в 3,5 раза. Случаев тяжелой гипотермии не наблюдалось ни в одной из групп. Необходимо отметить: все 5 (10,42%) новорожденных I группы и 6 (14,2%) новорожденных II группы, перенесших холодовой стресс, были доношенными. А из детей, перенесших умеренно выраженную гипотермию, в I группе были 2 (4,16%) доношенных и 2 (4,16%) недоношенных, тогда как во II группе — 8 (19%) доношенных и 4 (9,5%) недоношенных. Исходя из этих данных, можно сказать, что даже здоровые доношенные новорожденные, попадая в неблагоприятную температурную среду, легко теряют тепло, несмотря на то, что их терморегуляция более развита, чем у недоношенных. Также следует отметить, что умеренно выраженной гипотермии подверглись все недоношенные дети из обеих групп.
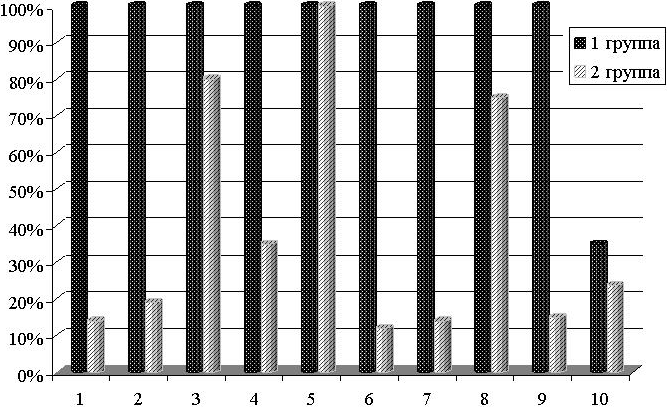
Мы провели анализ выполнения каждого из десяти последовательных звеньев «тепловой цепочки» в исследуемых группах, рис. 2.
Рис.2. Анализ выполнения последовательных звеньев «тепловой цепочки» в исследуемых группах: 1 — обучение мед. персонала; 2- подготовка теплого родильного зала; 3 — подготовка теплой поверхности для ребенка; 4 — подогрев чистых пеленок; 5 — немедленное обсушивание ребенка; 6 — немедленная передача ребенка матери в теплой пеленке; 7 — немедленное прикладывание к груди; 8 — одевание матери и ребенка; 9 — укрывание матери и ребенка одеялом; 10 — теплая транспортировка.
Результаты анализа показали, что в I группе страдало только одно звено «тепловой цепочки» — теплая транспортировка. Из показаний рисунка следует, что «холодная» транспортировка отмечается в 35% случаев. Остальные же звенья соблюдены в полном объеме. Данные рисунка указывают также на то, что во II группе всегда соблюдается только одно — 5-е звено «тепловой цепочки», остальные нарушаются с той или иной частотой, особо грубые нарушения отмечались на 1, 2, 6, 7, 9, 10-м этапах. Поэтому о качестве выполнения данной концепции в перинатальном уходе за детьми этой группы говорить не приходится.
В I группе наблюдавшиеся 18,75% случаев гипотермии были зарегистрированы как следствие нарушения 10-го звена «тепловой цепочки». Снижение температуры тела новорожденных отмечено сразу же по прибытии их в палату (возможно, охлаждение происходило по ходу транспортировки из-за низкой температуры воздуха и сквозняка в коридорах).
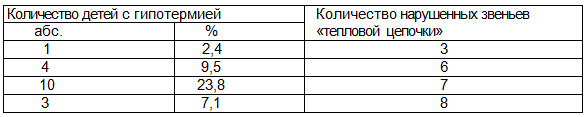
Вследствие нарушений в звеньях «тепловой цепочки» во II группе гипотермическое состояние возникло у 8 (19%) новорожденных уже в родильном зале и у 10 (23,8%) — после доставки в палату. У каждого ребенка II группы, перенесшего гипотермию, имел место срыв нескольких звеньев «тепловой цепочки» (табл. 1).
Согласно данным, представленным в табл. 2, у подавляющего большинства детей с гипотермией (90,5%) не было соблюдено от 6 до 8 звеньев «тепловой цепочки», что свидетельствует о грубом нарушении качества ее выполнения. В I группе все 9 (18,75%) детей, перенесших снижение температуры тела, восстановили нормальную температуру (36,5-37,5°С) к 12 часам первых суток жизни. Повышение температуры тела детей достигалось применением метода «кенгуру», контактом «кожа к коже», свободным пеленанием. В дальнейшем случаев гипотермии в этой группе новорожденных не наблюдалось.
Во II группе из 18 (42,8%) новорожденных, перенесших гипотермию, 5 (11,9%) восстановили температуру тела к концу первых суток жизни, 11 (26,1%) — к концу вторых суток, 2 (4,8%) — к началу третьих суток жизни. У детей, поздно восстановивших температуру тела (на 2-3-и сутки), имело место наибольшее количество нарушенных звеньев «тепловой цепочки» (6-8), а показатели температуры тела были в пределах 35,9-35,0°С. Никакие методы согревания, а также свободное пеленание у этих детей не использовались.
Таблица 1. Кратность нарушений звеньев «тепловой цепочки» у детей II группы с гипотермией
У 7 (16,7%) новорожденных II группы, 4 (9,5%) из которых были недоношенными, перенесших умеренно выраженную гипотермию и восстановивших температуру тела к концу вторых — началу третьих суток жизни, были наиболее низкие показатели температуры тела (35,3-35,0°С). К началу вторых суток жизни у них отмечались следующие патологические симптомы: тахикардия до 160-165 ударов в минуту — у 5 (11,9%), тахипное до 60-70 дыхательных движений в минуту — у 7 (16,7%), срыгивания — у 3 (7,2%), повышение мышечного тонуса — у 4 (9,5%) новорожденных. Адаптация этих детей проходила с особенностями.
Согласно опубликованным данным [2] и анализу наших исследований, указанные патологические симптомы у этой подгруппы детей могут быть связаны с длительным пребыванием их в состоянии гипотермии, что было подтверждено течением адаптационного периода с признаками напряжения.
Остановка физиологической убыли массы тела у них обнаружилась только к пятым суткам жизни, а максимальная убыль массы тела достигла 9-10%. Физиологическая желтуха протекала с выраженной иктеричностыо лица, склер, верхней части груди, имела более длительное течение. Первое мочеиспускание зарегистрировано у большинства из них к 36 часам жизни. Отмечались вялое сосание и срыгивания. Этот контингент детей был выписан на 6-7-е сутки жизни в удовлетворительном состоянии, при нормальной температуре тела. У остальных 11 (26,1%) детей этой группы, перенесших гипотермию, стабилизация массы тела отмечалась с четвертых суток жизни, при максимальной убыли массы тела 8-9%, с выраженной физиологической желтухой. Они были выписаны на 4-5-е сутки жизни в удовлетворительном состоянии, с нормальной температурой тела. Адаптация детей из I группы, перенесших снижение температуры, прошла без особенностей, вероятно, из-за быстрого восстановления нормальной температуры тела. Они были выписаны на 4-5-е сутки жизни в удовлетворительном состоянии, при нормальной температуре тела.
Таким образом, результаты анализа проведенных нами исследований показали, что нарушение принципов «тепловой цепочки» значительно снижает компенсаторно-приспособительные возможности даже у здоровых, доношенных новорожденных, ведет к ухудшению процессов адаптации центральной нервной системы, сердечно-сосудистой и дыхательной систем, почек и зависит от степени и длительности гипотермии. Строгое соблюдение концепции «тепловой цепочки» значительно повысит качество ухода и исходы перинатального периода.
Источник
3.7. Терапия холодового стресса у новорожденных
3.7. Терапия холодового стресса у новорожденных
Мнения экспертов и апологетов «доказательной медицины» звучат уж очень неутешительно: поскольку детей обследовано очень мало, и обследованы они очень кратковременно, то никаких клинических рекомендаций дать нельзя, и необходимы дальнейшие исследования. Исследования-то, конечно, необходимы, но и лечить-то необходимо сегодня. Кроме того, существует многовековая практика выхаживания пойкилотермных новорожденных (недоношенных), основанная на здравом смысле и обходившаяся без доказательств. Вспомним хотя бы недоношенного И. Ньютона, качество выхаживания которого сыграло роль в формировании математического и физического гения сэра Ньютона. Поэтому вновь обращаем внимание читателя на таблицы 18–19.
Ступени обогрева ребенка после перенесенного холодового стресса представлены в учебнике Шабалова Н. П. (2009), руководстве Martin R. J.,
Fanaroff A. A. (2011). Из-за их особой полноты и ценности приводим их практически полностью, с незначительными дополнениями. Необходимо отметить, что эти «ступени» основаны на многолетних научных и клинических наблюдениях.
Уже в первом в мире руководстве по реаниматологии Sultan G. и Sehreiber Е. (1905) «Первая помощь в несчастных случаях», разбирая охлаждение, авторы указывали, что «для лечения является правилом, чтобы согревание тела происходило лишь постепенно». Не потеряло это положение актуальности и в настоящее время: новорожденный должен согреваться медленно. Температура в кувезе всегда должна быть выше на 1,5 °C накожной температуры, так как именно при этом градиенте температур отмечено минимальное потребление кислорода.
Можно рекомендовать следующие ступени обогрева ребенка, перенесшего Холодовой стресс средней интенсивности:
1. Должна быть проконтролирована температура кувеза или источника лучистого тепла, а также ректальная и кожная температура ребенка. Устанавливается температура инкубатора или источника лучистого тепла на 1–1,5 °C выше, чем кожная температура ребенка. Если новорожденный находится в кувезе, то влажность в нем должна быть не менее 80 %. Повторные измерения температуры ребенка (кожная и ректальная) должны проводиться каждые 15–30 минут. На ребенка должны быть надеты ворсистые носки и шапочка.
2. Если ребенок все еще холодный, то необходимо найти и устранить причины, вызывающие потери тепла. После этого необходимо добавить еще 1,0 °C температуры кувеза или источника лучистого тепла.
3. Произвести контроль (кожной и ректальной) температуры через 15 минут.
Заметим, что согревание новорожденного должно производиться со скоростью не более 1,0 °C в час. При большей скорости резко увеличивается потребность в кислороде (Roos R. et al., 2011). Все манипуляции с новорожденным должны быть сведены к минимуму, особенно это касается глубоконедоношенных детей.
Обычно вышеперечисленного достаточно, чтобы в целом согреть новорожденного ребенка. В процессе согревания необходимо помнить, что для оценки реакций со стороны младенца на изменение температуры, должен мониторироваться цвет кожных покровов, частота дыхания и сердечных сокращений, насыщение крови кислородом.
После перенесенного тяжелого холодового стресса необходимо повторить 1–3 ступени. Ребенку можно подложить грелку с теплой водой, матрасик, если первых мероприятий недостаточно. Нужно не забывать
о том, что грелки могут вызвать термические ожоги, поэтому у младенца должен производиться непрерывный визуальный мониторинг, в том числе и степени покраснения кожи, потому что проведение быстрого согревания может привести к перегреванию ребенка с развитием клинической симптоматики. Среди клинических симптомов Холодовой травмы на первое место выходят признаки гиповолемии и нарушения кровообращения, подробно описанные нами в монографии «Интенсивная терапия и транспортировка новорожденных детей» (2009), обусловленные повышенными потерями воды. У ребенка также могут отмечаться апноэ, брадикардия или одышка.
Тяжелая гипотермия требует кроме обогрева, назначение инфузионной терапии – введения подогретого физиологического раствора 20 мл/кг внутривенно, оксигенотерапии, коррекции метаболического ацидоза и нарушений обмена глюкозы (при снижении ректальной температуры менее 35,5 °C обязательно должна проводится инфузия 10 %-го раствора глюкозы, поскольку гипогликемия отмечается у всех детей в данной ситуации).
Конечно, необходимо помнить о том, что лечение гипотермии может иметь побочные эффекты, которые (если они есть) все же лучше зафиксировать в истории болезни (развития) новорожденного:
• гипертермия, определяемая как температура более 38 °C в течение 2 часов;
• ожоги и мацерации;
• дегидратация и / или электролитный дисбаланс.
Данный текст является ознакомительным фрагментом.
Продолжение на ЛитРес
Читайте также
5. Дакриоцистит новорожденных
5. Дакриоцистит новорожденных В этиологии и патогенезе дакриоциститов у детей играет роль комплекс факторов: анатомо-топографические особенности слезоотводящих путей, патология носа, нарушение носового дыхания. Дакриоцистит часто бывает обусловлен непроходимостью
2. Гемолитическая болезнь новорожденных
2. Гемолитическая болезнь новорожденных Гемолитическая желтуха новорожденных обусловлена иммунологическим конфликтом между матерью и плодом из-за несовместимости по эритроцитарным антигенам.Этиология. Наиболее часто обусловлена несовместимостью плода и матери по
Рост и вес новорожденных
Рост и вес новорожденных Чтобы перевести разговор в более практическое русло, давайте вернемся к вопросу о росте и весе новорожденных.Нормальным весом доношенного ребенка (т. е. родившегося в возрасте 38–40 недель) принято считать 2500–4000 г. Вторые дети обычно крупнее
Приложение 3 Клинический протокол ведения новорожденных детей гестационного возраста 35 недель и более, перенесших тяжелую сочетанную и интранатальную асфиксию с использованием системной пассивной гипотермии для защиты мозга новорожденных с гипоксически-ишемической энцефалопатией (ГИЭ)
Приложение 3 Клинический протокол ведения новорожденных детей гестационного возраста 35 недель и более, перенесших тяжелую сочетанную и интранатальную асфиксию с использованием системной пассивной гипотермии для защиты мозга новорожденных с гипоксически-ишемической
ПУЗЫРЧАТКА ЭПИДЕМИЧЕСКАЯ НОВОРОЖДЕННЫХ
ПУЗЫРЧАТКА ЭПИДЕМИЧЕСКАЯ НОВОРОЖДЕННЫХ Пузырчатка эпидемическая новорожденных (син. пемфигоид пиококковый) – контагиозная поверхностная стафилодермия, развивающаяся обычно на 3—5-й день жизни новорожденного.Стафилококковая инфекция проникает чаще через пупочную
УГРИ НОВОРОЖДЕННЫХ
УГРИ НОВОРОЖДЕННЫХ Угри новорожденных (син. угри эстрогенные) появляются в первые 3—5 мес жизни ребенка, являясь реакцией мелких поверхностно расположенных сальных желез новорожденных на половые гормоны матери.Высыпания обычно немногочисленные, представлены открытыми
3. Психофизиология стресса. Стресс экстремальных ситуаций. Профилактика стресса
3. Психофизиология стресса. Стресс экстремальных ситуаций. Профилактика стресса Стресс (англ. stress — напряжение) — неспецифический адаптационный синдром (комплекс реакций организма), возникающий в ответ на действие слабых пролонгированных, сильных или сверхсильных
Дисбактериоз у новорожденных
Дисбактериоз у новорожденных А у новорожденных в наше время дисбактериоз возникает еще до всякого медикаментозного лечения.В первые-вторые сутки кишечник новорожденного стерилен, а затем начинается его заселение кишечной флорой. При заселении вредной флорой возникает
II. Мануальная терапия внутренних органов, или Старославянская терапия живота
II. Мануальная терапия внутренних органов, или Старославянская терапия живота «Бог помогает тому больше, кто помогает себе чаще». Английская пословица Мануальная терапия живота До настоящего времени ученые считали, что у человека есть два мозга — головной и спинной.
Желтуха новорожденных
Желтуха новорожденных Посетите любую палату для новорожденных – и вы заметите, что кожа и глазные яблоки многих из них имеют желтоватый оттенок. Это желтуха новорожденных, которая для большинства не более опасна, чем потница. Желтуха бывает у многих младенцев, в
Рефлексы новорожденных
Рефлексы новорожденных У новорожденных, как, впрочем, и у взрослых, есть два типа поведения: сознательное, когда вы сначала думаете, а потом действуете, рефлекторное, когда ваши реакции осуществляются автоматически. Если вы показываете малышу погремушку, в его голове
ЖЕЛТУХА У НОВОРОЖДЕННЫХ
ЖЕЛТУХА У НОВОРОЖДЕННЫХ Желтуха (также известная как гипербилирубинемия) — причина желтой окраски, которая появляется на коже и глазных яблоках новорожденных младенцев в первую неделю или две. Желтуха возникает потому, что дети рождаются с большим количеством красных
Мастит новорожденных
Мастит новорожденных Мастит новорожденных – это воспаление грудной (молочной) железы. С маститом у мамы этот недуг не связан, он вызывается теми же микробами, которые способствуют гнойничковым заболеваниям.СИМПТОМЫ ? В отличие от физиологического нагрубания молочных
«Щетина» у новорожденных
«Щетина» у новорожденных В настоящее время такая болезнь, как «щетина» у новорожденного, почти неизвестна, но все же следует знать ее. На спине у новорожденного вдруг начинает расти щетина. Считается, что эта болезнь очень опасна. Лечить ее чрезвычайно трудно. Народная
Источник