- Потеря сознания при коронавирусе: тихая гипоксия и симптомы. Обморок при ковиде, падают ли? Почему?
- 3 причины, почему больной Ковидом может потерять сознание
- Падают ли в обморок при Ковиде
- Тихая гипоксемия
- «Счастливая» гипоксемия и обмороки
- Советы, как предотвратить гипоксемию и внезапные обмороки и вопросы
- Симптомы Covid — 19
- Поражение нервной системы при COVID-19
Потеря сознания при коронавирусе: тихая гипоксия и симптомы. Обморок при ковиде, падают ли? Почему?
Не так давно в интернете появился ролик, снятый в Китае, где зараженные коронавирусом люди падают в обморок прямо на улицах. Голос за кадром комментирует, что потеря сознания может закончиться смертью.
К упавшим сразу же подбегают медработники в противоковидном камуфляже и забирают их, уложив предварительно на носилки. «Смертельными обмороками» окрестили пользователи такие случаи, вызвав лавину споров на тему нового коронавирусного симптома.
3 причины, почему больной Ковидом может потерять сознание
Среди типичных проявлений Covid-19 обмороки не значатся, и клиническая картина ограничивается в основном симптомами со стороны дыхательной системы – кашлем, одышкой, давящим чувством в груди и повышенной температурой.
Причина №1 – поражение легочной ткани
Перечисленные признаки у каждого пациента проявляются в большей или меньшей степени, что нередко приводит к запоздалому лечению. Человек думает, что болен ОРВИ, и к врачу не обращается, а патологический процесс прогрессирует и влечет за собой воспаление легких. Именно обширные поражения легочной ткани чаще всего становятся причиной тяжелого течения болезни и смертельных случаев.
Причина №2 – ослабление организма
Кроме того, после заражения вирусом Sars-CoV-2 организм усиленно борется с ним, работая буквально на износ. Итог этой борьбы почти полностью зависит от состояния иммунитета. Следовательно, потеря сознания при коронавирусе может быть обусловлена истощением ресурсов организма и выраженной слабостью.
Причина №3 – высокая температура
Еще одной возможной причиной обмороков вирусологи называют сильную лихорадку, которая наблюдается у некоторых пациентов. Не исключено, что у людей на китайском видео температура тела превысила критические значения, что и послужило причиной летальности.
Падают ли в обморок при Ковиде
Коронавирусная инфекция, не побежденная иммунитетом, переходит в пневмонию. Поэтому виновником падений китайцев в обмороки вполне может быть отсутствие своевременного лечения и победа Ковида над иммунной системой. Проще говоря, организм перестал бороться с болезнью, и в результате развилось острое воспаление легких, приведшее к потере сознания и смерти.
Таким образом, ответ на вопрос, является ли обморок симптомом коронавируса, отрицательный. Тем не менее, внезапная потеря сознания все же бывает следствием неравной борьбы с инфекцией и сильнейшего истощения организма.
Тихая гипоксемия
Многие ковидные больные, у которых фиксируется критически низкий уровень сатурации, – насыщения крови кислородом – демонстрируют полное отсутствие соответствующих признаков. У них нет одышки, кашля и прочих симптомов дыхательной недостаточности.
Американские ученые долго искали этому объяснение и провели исследование, темой которого стали особенности тихой гипоксемии. Статья об итогах эксперимента была напечатана в журнале «респираторной и реанимационной медицины» США, в июне месяце.
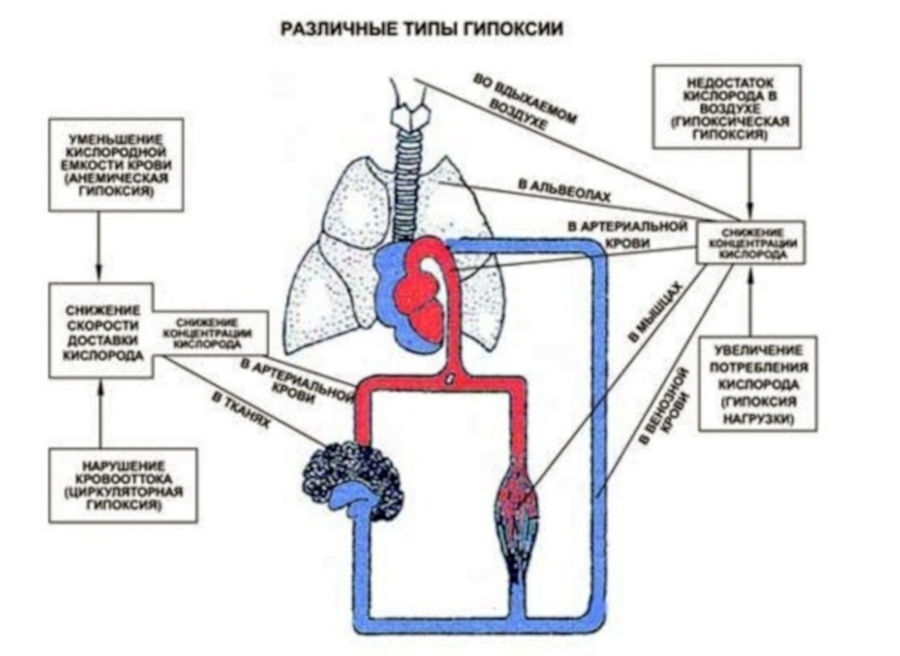
Гипоксия возникает при недостатке кислорода во вдыхаемом организмом воздухе, крови (гипоксемия) или тканях (при нарушениях тканевого дыхания).
Феномен «счастливой», или «тихой гипоксемии» (низкой концентрации кислорода в крови) – один из неразгаданных до сих пор ребусов неоинфекции Sars-CoV-2. Его суть заключается в том, что, невзирая на крайне низкую сатурацию, больные не чувствуют даже дискомфорта. Они продолжают общаться с медсестрами и врачами и не предъявляют никаких жалоб.
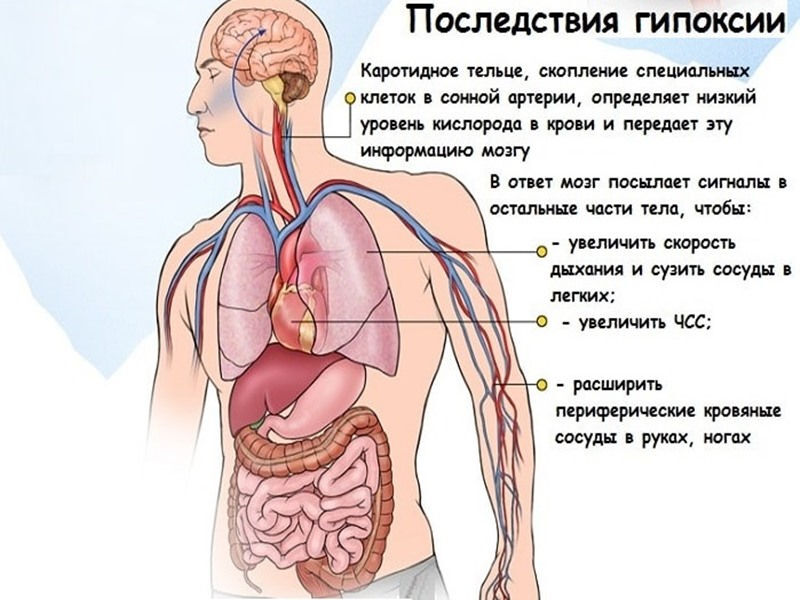
При резком падении сатурации головной мозг испытывает сильное кислородное голодание, что может привести к кратковременной потере сознания – обмороку.
Результаты нового американского исследования дали несколько вариантов ответов, объясняющих данный феномен с позиций известных механизмов респираторной анатомии. В эксперименте приняли участие 16 пациентов, зараженных коронавирусом и имеющих очень низкие показатели сатурации, – до 50% – измеренные специальными приборами пульсоксиметрами. Ни один из участников не заметил у себя трудностей с дыханием.
Ученые считают, что причин такой бессимптомной гипоксемии может быть несколько:
- погрешность пульсоксиметров. Эти приборы отличаются высокой точностью при замерах высоких концентраций кислорода, но при этом сильно преувеличивают низкие концентрации O2;
- реакция мозга на гиперкапнию – избыточное количество углекислого газа. При растущем парциальном давлении СО 2 соответственно повышается приток крови к головному мозгу, что в итоге притупляет реакцию последнего на дефицит кислорода;
- смещение сатурационной кривой в условиях высокой температуры тела. При жаре меняется взаимодействие кислорода с гемоглобином;
- повреждение коронавирусом чувствительных нервных рецепторов, которые перестают воспринимать низкий уровень кислорода. Данная гипотеза подтверждается проблемами с обонянием, на которые жалуются больше половины ковидных пациентов.
Новое понимание симптома «тихой гипоксемии», как считают авторы эксперимента, поможет медикам давать правильную оценку состояния пациентов с коронавирусом и воздействовать непосредственно на нарушенные механизмы респираторного тракта. В определенных ситуациях это позволит избежать травматичной интубации трахеи и подключения к аппаратам ИВЛ – искусственной вентиляции легких.
«Счастливая» гипоксемия и обмороки
Человек с сатурацией ниже 70 и, тем более, 50, не ощущает одышки, температуры, возможно лишь чувство легкой усталости. В таком состоянии можно прожить, не подозревая о проблеме, 3-4 дня. Но далее почти неизбежна реанимация, интубация трахеи и высокая вероятность летальности.
И все-таки гипоксемия может проявиться рядом признаков, на которые стоит обратить внимание. К ним относятся:
- учащенное дыхание и пульс;
- сонливость, слабость;
- снижение артериального давления;
- побледнение кожи;
- головокружения, вплоть до обмороков;
- бессонница.
Стоит отметить, что гипоксемию вызывает не только гиповентиляция легких и замедление частоты выдохов и вдохов. Снижение уровня сатурации возможно также в следующих случаях:
Советы, как предотвратить гипоксемию и внезапные обмороки и вопросы
Каждый день гулять на свежем воздухе.
Практиковать дозированные физические нагрузки (после коронавируса).
Делать дыхательную гимнастику – например, «дышать животом»: на вдохе надувать живот, на выдохе расправлять грудь и втягивать живот.
Употреблять больше овощей и фруктов, зимой и в межсезонье принимать витаминно-минеральные комплексы.
Своевременно выявлять и лечить сердечно-сосудистые и бронхо-легочные патологии.
Что делать, если случился обморок? Каковы меры первой помощи?
Если кто-то упал в обморок, необходимо уложить человека на ровную поверхность и немного приподнять его ноги так, чтобы они были выше уровня тела. Устранить, по возможности, предполагаемую причину – отодвинуть пострадавшего от прямого источника тепла, расстегнуть тугой воротник или ремень, снять с шеи лишние украшения. Обязательно следует обеспечить приток свежего воздуха и дать понюхать нашатыря. На лоб и виски положить мокрое полотенце.
Существуют ли лекарства для улучшения дыхательной функции?
Да, но они подбираются для каждого индивидуально, в зависимости от имеющихся симптомов (или их отсутствия). При сохранении кашля выписывают муколитики, разжижающие мокроту, бронхоспазмы требуют назначения бронхолитиков, чтобы расширять бронхи.
Источник
Симптомы Covid — 19
Симптомы и течение Covid 19 у взрослых
Какие симптомы коронавируса возникают у заболевшего и как отличить их от обычного ОРВИ, разберем в статье.
- С 1 по 3 день. Человек чувствует первые признаки коронавируса, испытывает дискомфорт в мышцах, слабость. Температура тела может достигать субфебрильных отметок 37-37,5 градусов. Возможна заложенность носа. Общее состояние схоже с началом обычной ОРВИ.
- С 3 по 5 дней. В этот период вирус проявляется уже легким кашлем. У многих заболевших пропадает обоняние, они перестают чувствовать вкус пищи, либо он меняется. Больше половины заболевших испытывают в этот период небольшие боли в животе, возникает диарея. Температура тела продолжает повышаться.
- С 5 по 10 день. В этот период пациенты, чья иммунная система смогла справиться с вирусом, начинают идти на поправку. Симптомы постепенно сходят на нет. В противном случае, особенно на фоне хронических заболеваний, симптомы не только не уходят, но и усиливаются. Возникает сильный лающий кашель, боль в грудной клетке, насморк, одышка, тахикардия.
- С 10 по 13 день. В этот период болезнь сильно прогрессирует. Боль в груди усиливается, дыхание становится частым, кожные покровы бледными. Уровень кислорода в крови может упасть до критических отметок, поэтому так важно постоянно его измерять. Диагностируется поражение легких от 20 до 60%. Больному требуется госпитализация.
- С 13 по 15 день. В этот промежуток времени возможны два варианта: дальнейшее течение болезни — пневмония, при которой требуется уже искусственная вентиляция легких, либо выздоровление при правильно подобранном лечении.
- С 15 по 30 день. В процессе выздоровления, даже при значительном улучшении состояния продолжает сохраняться одышка. Обоняние и вкус могут еще долгое время не вернуться. За норму берется промежуток от месяца до полугода.
- пневмония с острой дыхательной недостаточностью;
- пневмония без дыхательной недостаточности;
- поражение верхних дыхательных путей;
- септический шок;
- тромбоз, нарушение свертываемости крови.
- повышение температуры тела до субфебрильных отметок;
- сухой кашель почти без отделяемого;
- слабость в теле.
- потеря вкуса и обоняния;
- заложенность носа;
- першение в горле;
- головная боль, мигрень;
- конъюнктивит;
- диарея;
- кожная сыпь.
- одышка;
- сильный кашель с отделяемым, возможно с кровью;
- потеря аппетита;
- сильная боль в грудной клетке;
- высокая температура, 38 и более градусов;
- лихорадочное состояние, потеря сознания;
- резкое падение уровня кислорода в крови по данным пульсоксиметрии.
- раздражительность, тревожность;
- судороги;
- тахикардия;
- сильный дефицит витамина Д.
ОРВИ и коронавирус
- кашель;
- насморк;
- боль в горле;
- повышенная температура тела.
- длительный инкубационный период. ОРВИ развивается стремительно, тогда как Covid-19 переходит в острую фазу только через 2 недели.
- субфебрильная температура тела, которая держится до недели. В то время как при ОРВИ температура повышается до фебрильных отметок уже на 2-3 день.
- кашель при коронавирусе затяжной, чаще сухой, лающий, сопровождается болью в грудине. При ОРВИ кашель становится продуктивным с отделяемой мокротой.
- во время ковида часто наблюдаются диарея и рвота, в то время как при ОРВИ такие признаки отсутствуют, если только респираторное заболевание не сопровождается отравлением.
В чем отличие коронавируса от гриппа
- озноб, ломота в теле, общее состояние разбитости;
- диарея;
- грипп также передается контактным и воздушно-капельным путем.
- в отличие от коронавируса грипп развивается стремительно, температура тела повышается до отметок в 39-40 градусов;
- больной чувствует головную боль, боль в глазах, может ощущаться свето и звукобоязнь.
Особенности клинических проявлений коронавируса у детей и симптомы у беременных
- лихорадка;
- сухой кашель без отделяемого;
- тошнота и рвота;
- першащая боль в горле;
- диарея.
Симптомы ковид у беременных
- головная боль, боль в мышцах;
- усталость;
- потеря обоняния и вкуса;
- небольшое повышение температуры.
- повышенное давление;
- сильная отечность;
- боль в животе;
- кровотечение;
- резкое падение сатурации.
- сахарный диабет;
- астма или другие заболевания легких;
- болезни сердца и сосудов;
- заболевания почек или печени.
Сатурация, как важный показатель заражения коронавирусом
Источник
Поражение нервной системы при COVID-19
Опубликовано вт, 08/12/2020 — 18:05
Классификация неврологических расстройств при ковиде
Неврологические расстройства при COVID-19 можно обсудить в трех разделах: (1) неврологические особенности вирусной инфекции, (2) постинфекционные неврологические осложнения, (3) инфекции у пациентов с неврологическими сопутствующими заболеваниями. Другой вопрос, который заслуживает упоминания, — это меры предосторожности в плане заражения и лечения коронавирусной инфекции , которые следует предпринимать для особой группы неврологических больных пациентов, которым требуются иммунодепрессанты. Последняя группа в основном состоит из рассеянного склероза, миастении и аутоиммунного энцефалита.
Головная боль
Головная боль может быть симптомом вирусной инфекции и обычно остается связанной с подъемом температуры. Исследования сообщили о частоте головной боли в пределах от 6 до 13% при COVID-19 . Однако , уже высказывались опасения, является ли этот конкретный симптом проявлением вирусного менингита или, если уж на то пошло, энцефалита, который впоследствии может проявиться в форме сонливости и судорог.. Японские врачи поделились своим недавним опытом работы с молодым пациентом мужского пола без каких-либо контактов или путешествий, у которого были признаки менингита до того, как у него была диагностирована инфекция SARS-CoV-2. Проблема становится более реальной при рассмотрении отчета об обнаружении вируса в спинномозговой жидкости пациента с COVID-19. В другом сообщении описывается возникновение острой геморрагической некротической энцефалопатии у пациентов с COVID-19. Неврологу необходимо обратить внимание и проанализировать даже такой простой симптом, как головная боль, в известном случае COVID-19, особенно если головная боль непропорциональна повышению температуры и связана с некоторыми другими особенностями, такими как рвота и изменение чувствительности.
Нарушение мозгового кровообращения
Первоначальное ретроспективное исследование серии случаев в Ухане (Китай) , показало, что 5,7% случаев неврологического поражения при ковиде могут быть связаны с острым церебро- васкулярным нарушением. Примечательно, что в четырех случаях был ишемический инсульт, а кровоизлияние в мозг было обнаружено у одного пациента, который позже скончался. У большинства пациентов был острый ишемический инсульт , в то время как геморрагический инсульт и тромбоз венозного синуса головного мозга также были обнаружены. Следовательно, тромботические осложнения были выявлены гораздо чаще, чем кровоизлияния. Это наблюдение может быть связано с открытием того, что пациенты с сердечно-сосудистыми заболеваниями с большей вероятностью имели усиленный воспалительный ответ, что отражалось в уровнях С-реактивного белка (СРБ) и D-димера. Можно полагать, что вирусная инфекция сменилась «воспалительным штормом», который в конечном итоге привел к ускоренному тромбозу. Термин «ускоренный тромбоз» кажется здесь более предпочтительным , если рассматривать его в контексте другого открытия в этом конкретном ретроспективном исследовании. Пациенты с сердечно-сосудистыми заболеваниями были не только значительно старше, чем пациенты без сердечно-сосудистых заболеваний, но и имели более высокую вероятность наличия ранее существовавших сосудистых факторов риска. Это наблюдение особенно актуально для некоторых стран , например , Индии , поскольку факторы риска сосудистых заболеваний здесь являются обычным явлением среди населения, впрочем , как и частота инсультов. Более того, любая вирусная инфекция у пациента, перенесшего инсульт, не только задерживает выздоровление, но и может фактически усугубить неврологический дефицит, который иногда связывают с геморрагической трансформацией. Смертность действительно выше у пациентов с инсультом при COVID-19, при этом 38% указали на худший прогноз в этой группе пациентов. Это раскрывает двустороннюю связь между COVID-19 и инсультом, о которой невролог должен помнить, консультируя пациентов в этих сложных обстоятельствах.
Проблема усложняется, если рассматривать лечение пациента с ишемическим инсультом на фоне коронавирусной инфекции. Применение антиагрегантов и антикоагулянтов здесь требует осторожности, потому что известно, что вирус вызывает выраженное поражение дыхательных путей, а, по мнению некоторых авторов, поражение нервной системы может частично отвечать за нарушение дыхания.
Помрачение сознания
На сегодняшний день нарушение сознания зарегистрировано у 7,5% госпитализированных пациентов с COVID-19. У пациентов с тяжелым течением ковида чаще наблюдается нарушение сознания. Может быть несколько основных причин, по которым у пациента может быть измененное сознание , в том числе вирусный энцефалит, метаболические нарушения, инфекционно-токсическая энцефалопатия, судороги с постиктальной спутанностью сознания и инсульт (либо поражение стратегической зоны, либо большое поражение с отеком. ) В недавнем письме (опубликованном в Neurology Today Online) итальянских неврологов (адресованном их американским коллегам) упоминается важность распознавания плохо определенных неврологических симптомов как в подтвержденных, так и в предполагаемых случаях COVID-19. Среди этих симптомов помрачение сознания действительно привлек внимание неврологов в основном потому, что оно задерживает диагностические процедуры, поскольку вирус широко известен как респираторный патоген. Учитывая динамику передачи инфекции, эта информация чрезвычайно важна, поскольку медицинские работники в отделении неотложной помощи могут получить непреднамеренное заражение при работе с пациентами с измененным сознанием.
В последовательной серии пациентов с острым респираторным дистресс-синдромом (ARDS), связанных с COVID-19 (n = 58), о которых сообщалось из Франции, измененное сознание, в том числе возбуждение и спутанность сознания, было зарегистрировано более чем в двух третях случаев. Кроме того, 67% пациентов, включенных в это исследование, имели выраженные корково-спинальные симптомы. В этом контексте телефонный разговор с врачом, отвечающим за инфекционную больницу в Калькутте (Индия), показывает, что головная боль является более генерализованным симптомом как у старых, так и у молодых пациентов, в то время как делирий — частое проявление среди пожилых людей. В настоящее время больница обслуживает более 60 подтвержденных случаев COVID-19, а около 250 предполагаемых случаев находятся в изоляции.
Атаксия
В исследовании в Ухане атаксия была обнаружена только у одного пациента, хотя подробное описание или анатомическая основа этого конкретного симптома не была доступна в этой статье. В одном из центров лечения ковида недавно столкнулись с 72-летним мужчиной с острым началом мозжечковой атаксии с последующей энцефалопатией, у которого наконец была диагностирована пневмония, вызванная SARS-CoV-2. Примечательно, что у этого пациента неврологические расстройства на несколько дней опережали респираторные нарушения.
Судорожный припадок
Связь судорожный приступа и COVID-19 может быть многогранной. В одном из ранних отчетов указывалось на очень низкую частоту (0,5%) судорожного припадка при ковиде. Однако по мере того, как число зараженных людей по всему миру начинает расти, ожидается, что эта проблема станет существенной. Во-первых, приступ может быть проявлением вирусной инвазии в ЦНС. Во-вторых, известно, что эта коронавирусная инфекция вызывает смертельную пневмонию, которая сменяется тяжелой гипоксемией, что может привести к травме мозга и судорогам. Нарушения обмена веществ и септическая энцефалопатия — это некоторые из других проблем, о которых необходимо позаботиться во время лечения пациента с судорогами. Последние причины относятся к так называемой группе «острых симптоматических припадков». В-третьих, эпилептические пациенты с COVID-19 могут быть склонными к повышенной частоте и тяжести приступов, особенно из-за снижения порогового значения, которое остается связанным с подъемом температуры.
Судороги предположительно усложняют клиническую ситуацию из-за повреждения скелетных мышц, которое уже является хорошо известным проявлением болезни. Тот факт, что неврологические осложнения чаще встречаются у тяжелобольных пациентов, а также факторы риска сердечно-сосудистых заболеваний являются прогностическими факторами тяжести, потенциал лекарственного взаимодействия некоторых противоэпилептических препаратов заслуживает внимания в таких клинических ситуациях. Таким образом, с точки зрения невролога, судорожный приступ у пациента с COVID-19 будет иметь важные последствия как с диагностической, так и с терапевтической точки зрения.
Поражение мышц, печени и почек
Уже были отмечены симптомы повреждения скелетных мышц, часто связанные с поражением печени и почек. В литературе сообщалась , что частота при ковиде здесь составляет 10,7%, и, как и другие неврологические особенности, эта клиническая картина также связана с тяжелой формой болезни. Можно предположить, что пациенты с ранее существовавшей почечной или печеночной недостаточностью будут очень уязвимы в плане развития признаков полиорганной недостаточности на фоне повреждения скелетных мышц. Мышечные ферменты, включая креатинкиназу и лактатдегидрогеназу, значительно повышены у пациентов с симптомами ковида — наблюдение, которое подтверждает повреждение мышечной мембраны. Однако точный механизм повреждения мышц не установлен. Возможные варианты включают вирусную инвазию в мышцы через тропизм рецептора ACE-2 и иммуноопосредованное повреждение мышечных волокон. Потребуются дальнейшие исследования, чтобы выяснить механизмы, лежащие в основе повреждения скелетных мышц при COVID-19.
Потеря обоняния и вкуса
В литературе сообщалось, что гипогевзия, как и гипосмия, являются довольно постоянными симптомами инфекции SARS-CoV-2. Все они классифицируются как проявления поражения периферических нервов, в то время как другим отмеченным признаком является невралгия. Однако стоит отметить, что обонятельный нерв считается частью ЦНС, и гипосмия может быть скорее отражением поражения обонятельной луковицы, чем периферической невропатии. Точно так же гипоплазия, если она вызвана оптической невропатией, может отражать проявление ЦНС, потому что зрительный нерв, согласно классическому учению, является продолжением мозга.
Постинфекционные осложнения
Поскольку все больше пациентов выздоравливают от инфекции SARS-CoV-2, крайне важно, чтобы со временем постинфекционные осложнения привлекли внимание врачей, в частности , неврологов и психиатров. Демиелинизация ЦНС была зарегистрирована не раз после коронавирусной инфекции. Можно предположить , что что начальные симптомы осложнения могли быть слишком слабыми, чтобы их можно было легко обнаружить (поскольку лихорадка присутствует менее чем в половине случаев даже на начальной стадии).
В одном сообщении из Китая описывается случай острого миелита с возможным поражением шейного отдела спинного мозга, о чем свидетельствуют клинические признаки у пациента с инфекцией SARS-CoV-2 . Лимфоцитопения, сопровождающаяся повышенным уровнем маркеров воспаления (СРБ и прокальцитонин), была зарегистрирована в этих случаях лечащими врачами. Мысль о том, что SARS-CoV-2 может вызывать пара- / постинфекционные осложнения, влияющие на нейроаксис на разных уровнях, кажется реалистичной, и предположительно у пациентов с «воспалительным штормом» будет больше шансов иметь эти осложнения. Кроме того, поскольку около 10% госпитализированных пациентов нуждаются в помощи в палатах интенсивной терапии, неврологический мониторинг также должен быть направлен на выявление начала так называемых «критических заболеваний нейромиопатии».
Неврологические расстройства до ковида и после
Можно ожидать, что пациенты с ограниченной подвижностью и пациенты, получающие иммуносупрессивную терапию, будут более восприимчивы к коронавирусной инфекции. В прессе уже обсуждались проблемы, с которыми столкнутся пациенты с деменцией в этот период социального дистанцирования и домашней изоляции. Очевидно, проблема будет острее для тех больных, которые зависят от других в повседневной жизни. Ситуация будет аналогичной для пациентов с выраженными двигательными проблемами. Предполагается, что из-за их ограниченной мобильности социальное дистанцирование скажется на них хуже. Снижение подвижности и деменция также могут предрасполагать пациента к вирусной инфекции, причем , ассоциация здесь становится двусторонней.
В современной неврологии широко используются иммунодепрессанты для борьбы с некоторыми заболеваниями ЦНС и ПНС. Прототипом среди этих заболеваний является рассеянный склероз, требующий длительной иммуносупрессии. Данные по COVID-19 показывают, что пожилые люди, а также люди с нарушенной иммунной регуляцией с большей вероятностью не только заразятся инфекцией, но и значительно ухудшат свое состояние , как в плане уже имеющегося неврологического расстройства , так общего состояния. Поэтому, как и в онкологическом отделении, пациенты неврологического отделения, которые принимали циклические иммунодепрессанты, нуждаются во внимании. При работе с такими случаями следует проявлять соответствующую осторожность как со стороны невролога, так и со стороны родственников пациента. В недавней статье на эту тему говорится , что преимущества продолжения иммунотерапии у пациентов с рассеянным склерозом и связанными с ним расстройствами могут перевешивать риски отмены лекарств при опасениях заражения COVID-19. В частности, это связано с тем, что большинство инфекций, как и среди населения в целом, считаются умеренными и самоограничивающимися.
Реабилитация больных, перенесших ковид
С ростом числа выздоравливающих от инфекции SARS-CoV-2 проблема реабилитации должна стать важной задачей . Общение с неврологами, работающими в этой области , показывает, что есть первые доказательства необходимости реабилитации, включая неврологические аспекты, у клинически выздоровевших пациентов. Можно предположить, что психосоциальные последствия длительного социального дистанцирования и домашней изоляции потребуют адекватных мер психологической реабилитации, поскольку пандемия не ослабевает в своей выраженности. Мои собственные наблдения говорят о том, что после ковида болезнь Альцгеймера начинает проявлять себя в более молодом возрасте , а следовательно ее профилактика также становится важной аздачей нейропсихиатра.
Острый респираторный синдром
С момента начала вспышки SARS-CoV-2, если есть одно легочное проявление, получившее максимальное внимание, то это острый респираторный исндром . Имеющиеся данные свидетельствуют о том, что значительный процент людей, переживших это состояние , может страдать от долговременных когнитивных нарушений ( памяти, внимани яи мышления). Было замечено, что несколько факторов, включая механическую вентиляцию легких, вызывают снижение высших функций мозга. Было замечено, что несколько факторов, включая механическую вентиляцию легких, вызывают снижение высших функций мозга. после острого респираторного синдрома. Острое повреждение гематоэнцефалического барьера считается здесь основным механизмом когнитивных нарушений. Эффект от такой травмы может быть усилен, если имеется ранее существовавшее когнитивное нарушение, которое соответствует хроническому повреждению гематоэнцефалического барьера. С другой стороны, у пациентов с черепно-мозговой травмой развивается нейрогенный отек легких. Таким образом, предполагается, что так называемая ось мозг-легкие работает в обоих направлениях.
Приведенные выше наблюдения особенно актуальны в настоящих обстоятельствах, учитывая необходимость искусственной вентиляции легких у большинства серьезно пострадавших пациентов с COVID-19. Поскольку пандемия продолжает разворачиваться, число людей, прекращающих искусственную вентиляцию легких, возрастет, и будут учитываться долгосрочные когнитивные нарушения. Можно ожидать, что мы не только станем свидетелями снижения когнитивных способностей, продолжающегося в течение нескольких месяцев в этой группе пациентов, но также некоторые из них могут прогрессировать до преждевременного начала деменции.
Источник