- Заново учиться дышать, глотать и ходить: как меняется жизнь после искусственной вентиляции легких
- Что чувствует человек после ивл
- Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
- Что такое ИВЛ?
- Показания к искусственной вентиляции легких
- Инвазивная вентиляция легких
- Кому и когда необходима инвазивная ИВЛ?
- Как работает аппарат инвазивной ИВЛ?
- Особенности оборудования для инвазивной вентиляции
- Неинвазивная вентиляция легких
- НИВЛ — что это?
- Когда применяется неинвазивная вентиляция легких?
Заново учиться дышать, глотать и ходить: как меняется жизнь после искусственной вентиляции легких
«Я не могу дышать. Не хватает воздуха. Я сдаюсь, сдаюсь», — так описывает агентству Bloomberg свои последние мысли перед погружением в искусственную кому Диана Агилар. Заболевание коронавирусом у нее подтвердилось 18 марта, когда ее доставили в больницу в Нью-Джерси. Но вирус начал разрушать ее легкие еще за несколько недель до этого. Температура поднималась выше 40 градусов. Ей было тяжело дышать, боль ощущалась во всем теле. В больнице ее подключили к аппарату искусственной вентиляции легких (ИВЛ): дышать самостоятельно Агилар почти не могла.
Bloomberg рассказывает, через что пришлось пройти Агилар и многим другим зараженным коронавирусом, которых подключили к ИВЛ.
Зачем нужна вентиляция легких. Обычный процесс дыхания можно описать так: кислород по трахее попадает в легкие, добирается до 600 млн мельчайших альвеол, через них всасывается в кровь и с ней разносится по всему организму, ко всем органам. Что происходит при коронавирусе:
- Коронавирус и вызываемое им воспаление, словно слизь, забивают эту систему. Зараженные клетки перестают функционировать — пережившие коронавирус сравнивают это состояние с ощущением утопления.
- Вторая проблема в том, что легкие становятся полем битвы иммунитета против вируса. Поскольку новый коронавирус не знаком организму, реакция иммунной системы может быть очень сильной. «Тело пытается привлечь как можно больше клеток иммунитета для борьбы с инфекцией. Они эффективно разрушают зараженные клетки, но могут повредить и здоровые», — объясняет доцент медицинского центра Лангон при Университете Нью-Йорка Кристофер Петрилли.
- Легкие заболевших COVID-19 уже не могут насыщать кровь достаточным уровнем кислорода для поддержания иммунной системы. В этот момент и требуется искусственная вентиляция легких.
Чем опасны аппараты ИВЛ. Интубация — «кошмарный момент» для каждого из многих тысяч пациентов, которые прошли через эту процедуру, пишет Bloomberg. Аппараты ИВЛ сейчас нарасхват из-за их способности поддерживать дыхание, но одновременно врачи опасаются их использовать — из-за вреда, который они наносят при небольших шансах, которые они дают. По статистике, больше двух третей подключенных к машинам пациентов все равно умирают, указало агентство. В Нью-Йорке погибают 80% или даже больше больных коронавирусом, подключенных к аппаратам ИВЛ, приводил статистику Associated Press.
Первые аппараты вентиляции легких появились в 1928 году, но врачи до сих пор продолжают изучать долгосрочные последствия их применения для здоровья людей, отмечает Bloomberg. «Даже если пациенты переживают вентиляцию легких, некоторые из них останутся очень слабыми. Может дойти до того, что они не смогут заниматься совершенно обычными вещами — бриться, принимать ванну, готовить еду, или окажутся прикованными к постели», — рассказывает агентству руководитель отделения интенсивной терапии больницы в Кливленде Хасан Кхули.
«Нам приходится вводить пациентам обезболивающее и снотворное, чтобы они смогли перенести дыхательную трубку в своих легких. Чем дольше человек подключен к аппарату и находится на седативных средствах, тем серьезнее другие последствия — снижение мышечного тонуса и силы, а также выше риск заразиться другой инфекцией в больнице», — говорит Ричард Ли, руководитель направления болезней легких и неотложной медицинской помощи в Калифорнийском университете в Ирвайне.
Мышцы, которые отвечают за дыхание, после подключения к аппарату ИВЛ атрофируются за несколько часов.
Риск смерти остается на уровне выше среднего еще как минимум год после отключения от аппарата ИВЛ. Уровень риска связан как с количеством дней, проведенных на вентиляции легких, так и с общим уровнем здоровья человека, заметило агентство.
Некоторые пациенты никогда не восстановятся, отметил Майкл Родрикс, главврач отделения интенсивной терапии в больнице университета Роберта Вуда Джонсона в Нью-Джерси. А тем, кто поправляется, часто приходится заново учиться таким базовым умениям, как ходить, говорить или глотать, добавил он. Могут пострадать и когнитивные способности: например, бухгалтеру будет сложно вернуться к работе, а пенсионер, который раньше был вполне самостоятельным, вероятно, не сможет сам управлять автомобилем и ходить за продуктами, рассказал Родрикс.
После окончания пандемии по всему миру будут тысячи людей, которые пережили вентиляцию легких, но качество их жизни — большой вопрос, отмечает Bloomberg. В США, пишет агентство, больницы уже готовятся к уходу за пострадавшими пациентами: некоторые отводят целые этажи для реабилитации. Другие стараются избежать использования аппаратов для заболевших коронавирусом. Для помощи таким людям разрабатывают и специальные устройства: например, для стимуляции мышц разрядами тока, благодаря которым пациенты «тренируются», даже если они без сознания.
Одна история. Диана Агилар была подключена к аппарату 10 дней, на протяжении которых практически постоянно была без сознания. Когда она очнулась, обнаружила, что ее запястья привязаны к кровати: так делают, чтобы пациент не пытался самостоятельно вытащить трубку, которая через трахею доходит до самых легких. У палаты Агилар собрались несколько врачей и медсестер: они прыгали, хлопали в ладоши и кричали ей: «Да, Диана, ты справилась!» Радость врачей была связана в том числе с тем, что многие пациенты, которые, как и Агилар, были подключены к аппаратам ИВЛ, не выжили. Диана еще не знала, что в соседней палате так же на вентиляции легких лежит ее муж Карлос. Они в браке уже 35 лет.
Карлос Агилар также заразился коронавирусом. Его подключили к аппарату лишь через несколько часов после того, как Диана очнулась после комы. Диана пересилила себя и смогла приподняться в кровати, чтобы заглянуть в окно соседней палаты, где был ее муж. Смартфон весил как кирпич, но Диана смогла сделать фото Карлоса, после чего вновь легла без сил.
Диана дважды лечилась от рака толстой кишки, у нее недостаток железа, повышенное давление и лишний вес. Она провела без сознания 10 дней и помнит лишь редкие моменты пробуждения, боль и неспособность говорить и двигаться. Карлос на здоровье раньше не жаловался. Он провел с аппаратом три дня: дремал или смотрел телевизор при достаточно слабом обезболивающем.
Некоторые пациенты после ИВЛ «практически теряют способность двигаться: некоторые ведут себя так, словно они парализованы, их мышцы еле могут двигаться», заявил Хасан Кхули. Чета Агилар смогла этого избежать.
Источник
Что чувствует человек после ивл
Искусственная вентиляция легких (ИВЛ) относится к числу достаточно травматичных способов интенсивной терапии, при проведении которой возможно развитие различных осложнений.
Все осложнения, связанные с проведением ИВЛ можно условно разделить на две группы: ранние и поздние. Осложнения, входящие в первую группу, возникают в первые минуты и часы после начала ИВЛ, а для развития осложнений второй группы обычно необходимо несколько суток или даже недель.
Нарушения гемодинамики обычно развиваются сразу после интубации пациента и начала аппаратного дыхания. Особой предрасположенностью к ним отличаются пациенты с гиповолемией. Причиной расстройств гемодинамики после начала ИВЛ служит снижение венозного возврата к сердцу вследствие положительного давления в дыхательных путях во время искусственного вдоха, нарушение диастолического наполнения желудочков, а также остаточное действие препаратов, использовавшихся для интубации пациента. Невыраженные расстройства гемодинамики обычно не требуют серьезной коррекции; в других случаях пациенту может потребоваться проведение инфузионной терапии и назначение инотропной поддержки.
Баротравма может проявиться как в самом начале ИВЛ, так и в более позднем периоде. Предпосылками к ее развитию служат: исходное наличие у пациента легочной патологии в виде буллезной эмфиземы, пневмосклероза, деструктивной пневмонии, неправильная настройка параметров ИВЛ, использование агрессивных режимов у пациентов с сохраненной дыхательной активностью, автоциклирование респиратора и так далее. Это осложнение обычно проявляется развитием пневмоторакса, либо пневмомедиастинума или даже пневмоперикарда (значительно реже). Лечение последствий баротравмы заключается в коррекции режима и параметров вентиляции, а также устранению пневмоторакса (пневмомедиастинума). Более мягким вариантом баротравмы является развитие интерстициальной эмфиземы легких.
Ателектаз при проведении ИВЛ может иметь свой причиной как неправильное стояние эндотрахеальной (трахеостомической) трубки — ее расположение в одном из главных бронхов (чаще в правом), так и закупорку главного или долевых бронхов сгустками мокроты. Все это приводит к гиповентиляции или полному отсутствию вентиляции перекрытых отделов бронхолегочного дерева. Ателектаз проявляется ослаблением дыхания над пораженным участком, а также характерной рентгенологической картиной. Лечение ателектаза заключается в устранении его причины и дальнейшем продолжении ИВЛ.
Обструкция эндотрахеальной (трахеостомической) трубки является достаточно частым поздним осложнением ИВЛ, которое очень опасно для пациента при его несвоевременном распознавании. Обструкция обычно происходит за счет высыхания мокроты на внутренней поверхности трубки, при этом наиболее опасен вариант обструкции по клапанному механизму, когда воздушная смесь поступает к пациенту во время вдоха, а выдох невозможен. Пациент ведет себя крайне беспокойно, жалуется на нехватку воздуха. Заподозрить обструкцию трубки можно при выполнении ее санации или при попытке вентилировать пациента при помощи мешка AMBU. Лечение состоит в немедленной переинтубации пациента, либо замене трахеостомической трубки.
Стенозы трахеи также относятся к поздним осложнениям ИВЛ. Они проявляются после экстубации пациента. Клиническая картина зависит от уровня и степени стеноза, но обычно включает в себя затруднение дыхания и стридор различной степени выраженности. Все это может потребовать реинтубации пациента или наложения трахеостомы. Лечение стенозов обычно хирургическое.
Вентилятор-ассоциированная пневмония является поздним осложнением механической вентиляции легких. Она обычно развивается начиная с третьи суток пребывания пациента на ИВЛ. Как правило, вентилятор-ассоциированная пневмония вызывается внутрибольничной флорой реанимационного отделения, а отсюда плохо поддается стандартной антибактериальной терапии. Наиболее частые возбудители: клиебсиелла, ацинетобактер, золотистый стафилококк. Диагностика вентилятор-ассоциированной пневмонии проводится на основании клиники (стойкая лихорадка, аускультативная картина), лабораторных данных, рентгенологической картины. Обязателен посев мокроты и определение чувствительности выделенной культуры к антибиотикам. Лечение заключается в назначении эмпирической, а затем и прицельной антибактериальной терапии, обычно состоящей из антибиотиков резерва. Эффективно также назначение антибиотиков и антисептических средств ингаляционно.
Синуситы развиваются обычно вследствие длительной интубации трахеи, особенно назотрахеальной. Относятся к поздним осложнениям ИВЛ. Проявляются общевоспалительной реакцией, явная клиническая симптоматика может отсутствовать. Диагностируются обычно с помощью ренгтгенографии черепа и компьютерной томографии. Лечение заключается в назначении антибактериальных препаратов. При необходимости проводится хирургическая санация очага.
Инфицирование трахеостомы также относится к поздним осложнениям. Проявляется видимым инфицированием отверстия, в котором находится трахеостомическая трубка. Диагностика обычно не вызывает затруднений. Лечение заключается в назначении антибактериальных и антисептических средств на место инфекции. Системная антибактериальная терапия требуется редко.
Источник
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
- хроническая обструктивная болезнь легких (ХОБЛ);
- муковисцидоз;
- пневмония;
- кардиогенный отек легких;
- рестриктивные патологии легких;
- боковой амиотрофический синдром;
- синдром ожирения-гиповентиляции;
- кифосколиоз;
- травмы грудной клетки;
- дыхательная недостаточность в послеоперационный период;
- дыхательные расстройства во время сна и т. д.
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
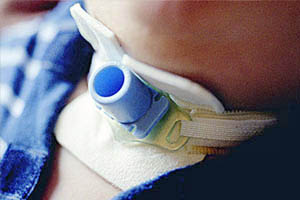
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
- отсутствие эффекта или непереносимость НИВЛ у пациента;
- повышенное слюнотечение или образование чрезмерного количества мокроты;
- экстренная госпитализация и необходимость немедленной интубации;
- состояние комы или нарушение сознания;
- вероятность остановки дыхания;
- наличие травмы и/или ожогов лица.
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
- Для краткосрочной ИВЛ эндотрахеальная трубка вводится в трахею больного через рот или нос. Для долгосрочной ИВЛ на шее пациента делается разрез, рассекается передняя стенка трахеи и непосредственно в ее просвет помещается трахеостомическая трубка.
- Через трубку в легкие подается дыхательная смесь. Риск утечки воздуха сведен к минимуму, поэтому больной гарантированно получает нужное количество кислорода.
- Состояние больного можно контролировать с помощью мониторов, на которых отображаются параметры дыхания, объем подаваемой воздушной смеси, сатурация, сердечная деятельность и др. данные.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
- Полностью берет на себя функцию дыхания, т.е. фактически дышит вместо пациента.
- Нуждается в регулярной проверке исправности всех клапанов, т.к. от работоспособности системы зависит жизнь больного.
- Процедура должна контролироваться врачом. Отлучение пациента от аппарата ИВЛ также предполагает участие специалиста.
- Используется с дополнительными аксессуарами – увлажнителями, откашливателями, запасными контурами, отсосами и т. д.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
- одышка в состоянии покоя;
- частота дыхания ЧД>25, участие в респираторном процессе вспомогательной дыхательной мускулатуры;
- гиперкапния (PaC02>45 и его стремительное нарастание);
- уровень Ph
Источник